Острый коронарный синдром без подъема сегмента ST
Одобрено
Объединенной комиссией
по качеству медицинских услуг
Министерства здравоохранения и
социального развития Республики Казахстан
от «23» июня 2016 года
Протокол №5
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКА И ЛЕЧЕНИЯ
ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ БЕЗ ПОДЪЕМА СЕГМЕНТА ST (НЕСТАБИЛЬНАЯ СТЕНОКАРДИЯ, ИНФАРКТ МИОКАРДА БЕЗ ПОДЪЕМА СЕГМЕНТА ST)
Соотношение кодов МКБ-10:
| МКБ-10 | |
| Код | Название |
| I20.0 | Нестабильная стенокардия |
| I21.4 | Острый субэндокардиальный инфаркт миокарда |
| I 21.9 | Острый инфаркт миокарда неуточненный |
Дата пересмотра протокола: 2013 года (пересмотрен в 2016 г.)
Пользователи протокола: кардиологи, реаниматологи, интервенционные кардиологи/рентгенхирурги, кардиохирурги, терапевты, врачи и фельдшеры скорой медицинской помощи, врачи общей практики и других специальностей.
В процессе принятия клинических решений следует учитывать индивидуальные особенности и, в отдельных случаях, предпочтения пациента, а также надлежащие правила по использованию лекарственных средств и медицинского оборудования.
Категория пациентов: взрослые.
Шкала уровня доказательности:
Соотношение между степенью убедительности доказательств и видом научных исследований
| Классы рекомендаций | Определение | Предлагаемая формулировка |
| Класс I | Данные и/или всеобщее согласие, что конкретный метод лечения или вмешательство полезны, эффективны, имеют преимущества. | Рекомендуется /показан |
| Класс II | Противоречивые данные и/или расхождение мнений о пользе/эффективности конкретного метода лечения или процедуры. | – |
| Класс IIa | Большинство данных/мнений говорит о пользе/ эффективности. | Целесообразно применять |
| Класс IIb | Данные/мнения не столь убедительно говорят о пользе/эффективности. | Можно применять |
| Класс III | Данные и/или всеобщее согласие, что конкретный метод лечения или вмешательство не являются полезной или эффективной, а в некоторых случаях могут приносить вред. | Не рекомендуется |
| Уровень доказательности А | Данные многочисленных рандомизированных клинических исследований или мета-анализов. |
| Уровень доказательности В | Данные одного рандомизированного клинического исследования или крупных нерандомизированных исследований |
| Уровень доказательности С | Согласованное мнение экспертов и/или небольшие исследования, ретроспективные исследования, регистры |
Определение:
Острый коронарный синдром (ОКС) – клиническое состояние, отражающее период обострения ишемической болезни сердца (ИБС), ведущим симптомом которого является боль в грудной клетке, инициирующая определенный диагностический и терапевтический каскад, начиная с регистрации ЭКГ на основании изменений которой дифференцируются 2 группы пациентов: с подъемом сегмента ST и без подъема сегмента ST.
Классификация:
Пациенты с острой стойкой болью в грудной клетке и стабильной элевацией сегмента ST на ЭКГ (>20 мин) относятся к группе ОКС с подъёмом сегмента ST, что отражает наличие острой тотальной окклюзии коронарной артерии. Основой лечения таких пациентов является немедленная реперфузия фармакологическая или методом первичной ангиопластики/стентирования(инфаркт миокарда с подъемом сегмента ST рассматривается в отдельном протоколе).
Пациенты с острой болью в грудной клетке, но без элевации сегмента ST на ЭКГ относятся к группе ОКС без подъема сегмента ST, что отражает наличие преходящей частичной окклюзии коронарной артерии или дистальной эмболизации фрагментами тромба или поврежденной бляшки. Изменения на ЭКГ могут быть в виде преходящей элевации сегмента ST (<20 мин), постоянной или преходящей депрессии сегмента ST, инверсии, нивелировании или псевдонормализации зубца Т или ЭКГ может быть нормальной.
Формы ОКСбпST:
Основным в ведении пациентов с ОКСбпST на всех этапах оказания помощи является наряду с диагностикой постоянная стратификация риска развития кардиальных осложнений. В итоге в исходе ОКСбпST дифференцируются две клинические формы:
- Нестабильная стенокардия — острая ишемия миокарда, тяжесть и продолжительность которой недостаточны для развития некроза миокарда (нет диагностически значимых повышений уровней тропонина).
- Инфаркт миокарда без подъема сегмента ST – острая ишемия миокарда, тяжесть и продолжительность которой приводит к некрозу миокарда.
Классификация нестабильной стенокардии (ESC/ACCF/AHA/WHF, 2007)
- Впервые возникшая стенокардия (впервые возникшая стенокардия II-III функционального класса по классификации Канадского сердечно-сосудистого общества, длительностью не более 2 месяцев)
- Прогрессирующая (прогрессирование ранее стабильной стенокардии, по крайней мере до III функционального класса, возникшее в последние 2 месяца)
- Ранняя постинфарктная стенокардия (до 2 недель от развития ИМ)
- Вазоспастическая стенокардия Принцметала.
Таблица 1 Классификация типов инфаркта миокарда (ESC/ACCF/AHA/WHF, 2012)
| Типы | Характеристика |
| 1 тип | Спонтанный разрыв, изъязвление/эрозирование или расслоение атеросклеротической бляшки, ведущее к последующему интракоронарному тромбозу в одной или нескольких артериях, резкому ограничению кровотока ниже поврежденной бляшки или дистальной тромбоцитарной эмболизации с последующим развитием некроза сердечной мышцы. Возможно как на фоне имеющейся ИБС, так и в редких случаях, при непораженных коронарных артериях. |
| 2 тип | Ситуации, когда повреждение миокарда обусловлены иными причинами, не относимыми к ИБС, например эндотелиальной дисфункцией, спазмом коронарных артерий, эмболизацией коронарных артерий, тахи-/брадиаритмиями, анемией, дыхательной недостаточностью, системной гипотонией, гипертензией в сочетании с гипертрофией миокарда левого желудочка и без нее. |
| 3 тип | Внезапная сердечная смерть в сочетании с симптомами, позволяющими заподозрить ишемию миокарда, подтвержденную ишемическими изменениями на ЭКГ, вновь зарегистрированной блокадой ЛНПГ, в тех случаях, когда смерть произошла до момента взятия анализа крови на маркеры некроза миокарда, до повышения их титров до диагностического уровня и во всех других случаях, когда анализ крови не был взят. |
| 4а тип | Инфаркт миокарда, связанный с ЧКВ, диагностируется при определении повышенного уровня тропонинов свыше 5×99 перцентиля ВГН у пациентов с нормальным исходным уровнем, либо нарастания его титра на 20% (при исходно повышенном уровне) и более от исходных значений. Дополнительным критерием диагноза служит (1) клиника стенокардии, (2) симптомы ишемии на ЭКГ, БЛНПГ, (3) окклюзия коронарной артерии по данным ангиографического исследования, феномен замедленного контрастирования в симптом-связанной артерии, дистальная эмболизация коронарного русла, (4) визуализация зон аномального движения стенок сердца. |
| 4b тип | ИМ ассоциированный связанный с тромбозом ранее установленного стента, подтвержденный с помощью коронароангиографии либо аутопсии в сочетании с клиническими симптомами ишемии миокарда и типичной динамикой кардиоспецифических ферментов |
| 5 тип | ИМ, ассоциированный с операцией коронарного шунтирования, устанавливается на основании определения повышенного уровня тропонина, либо нарастания его титра на 20% и более от исходных значений. Дополнительным критерием служат появление патологического зубца Q на ЭКГ, вновь зарегистрированная БЛНПГ, ангиографически подтвержденная окклюзия шунта или нативной артерии, визуализация нового участка нежизнеспособного миокарда или новых очагов нарушения движения стенок, либо появление новых зон гипокинезии и акинезии |
По глубине поражения: ИМспST, ИМбпST.
По локализации: передне-перегородочный, передне-верхушечный, передне-боковой, передний распространённый, нижний, нижне-боковой, задне-базальный, высокий передний и их сочетания.
По стадии: острая, подострая, восстановления.
По тяжести течения ИМ: классификация острой СН по Killip.
Таблица 2. Классификация острой сердечной недостаточности по Killip
| Класс | Характеристика |
| I | Нет сердечной недостаточности. |
| II | Влажные хрипы <50% легочных полей, III тон, легочная гипертензия. |
| III | Влажные хрипы >50% легочных полей. Отек легких |
| IV | Кардиогенный шок |
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ:
Основной целью амбулаторного этапа при обращении пациента с ОКСбпST является диагностика и незамедлительная транспортировка в профильный стационар.
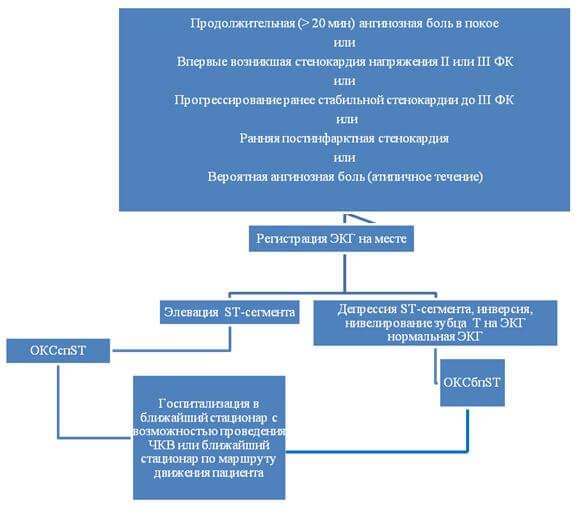
- Диагностические критерии
Жалобы и анамнез. Клинические проявления ОКСбпST:
- Продолжительная (>20 мин) ангинозная боль в грудной клетке в покое: типичная боль в области сердца характеризуется дискомфортом или тяжестью за грудиной (стенокардия), иррадиирущей в левую руку, шею или челюсть, которая может быть преходящей (обычно продолжается несколько минут) или более длительной. Боль может сопровождаться потливостью, тошнотой, болью в животе, одышкой и обмороком. Нередко отмечаются атипичные проявления, такие как боль в эпигастральной области, диспепсия или изолированная одышка. Атипичные симптомы чаще отмечаются у пациентов пожилого возраста, у женщин, больных сахарным диабетом, хронической почечной недостаточностью или деменцией.
- Впервые возникшая стенокардия напряжения (II или III ФК) (CCS) с анамнезом заболевания 1-2 месяца с тенденцией к прогрессированию клинической симптоматики. Приступы могут возникать при физической нагрузке и оставаться первое время относительно стереотипными, в других случаях приступы стенокардии быстро нарастают по частоте и интенсивности, вплоть до спонтанных приступов с длительностью от 5 до 15 минут и более.
- Прогрессирующая стенокардия напряжения, по крайней мере, до III ФК: нарастание тяжести приступов стенокардии с прогрессирующим снижением толерантности к физической нагрузке, расширение зоны болей и их иррадиации, удлинение продолжительности приступов, снижение эффективности нитроглицерина, появление новых сопутствующих симптомов (одышки, перебоев в сердце, слабости, страха и т.д.).
- Ранняя постинфарктная стенокардия развившаяся пределах 2-х недель после ИМ.
Пациент с прогрессирующей или с впервые возникшей стенокардией давностью в несколько часов или суток потенциально намного более угрожаем в отношении развития ИМ или ВСС, чем пациент с аналогичными жалобами у которого нарастание симптомов произошло в последние 2-4 недели или менее 8 недель.
Пожилой возраст, мужской пол, семейный анамнез ИБС, диабет, гиперлипидемия, гипертензия, почечная недостаточность, предшествующее проявление ИБС, так же как поражения периферических и сонных артерий, повышают вероятность наличия ОКСбпST. Состояния, которые могут усугубить или ускорить развитие ОКСбпST, включают анемию, инфекции, воспалительный процесс, лихорадку, метаболические или эндокринные (в особенности щитовидной железы) нарушения.
Физикальное обследование: больных с подозрением на ОКСбпST мало информативно. Признаки сердечной недостаточности, гемодинамической или электрической нестабильности требуют быстрой диагностики и лечения. Аускультация сердца может выявить систолический шум вследствие ишемической митральной регургитации, которое ассоциировано с плохим прогнозом. Редко систолический шум может указывать на механическое осложнение (например, отрыв папиллярных мышц или дефект межжелудочковой перегородки) подострого и, возможно, недиагностированного ИМ.
Физикальное обследование может выявить признаки некоронарных причин болей в грудной клетке (например, ТЭЛА, острый аортальный синдром, миоперикардит, аортальный стеноз) или экстракардиальной патологии (например, пневмоторакс, пневмония или заболевания опорно-двигательного аппарата). В данном случае, наличие боли в грудной клетке, которая может быть воспроизведена пальпацией грудной клетки, имеет относительно высокую отрицательную предсказательную ценность для ОКСбпST. Согласно проявлениям, абдоминальные расстройства (например, спазм пищевода, эзофагит, язва желудка, холецистит, панкреатит) также могут рассматриваться в плане дифференциальной диагностики. Разница АД между верхней и нижней конечностями или между руками, нерегулярный пульс, расширение яремных вен, шумы в сердце, шум трения плевры, боль, воспроизводимая пальпацией грудной клетки или живота, предполагают постановку альтернативного диагноза. Бледность, потливость или тремор рук могут указывать на такие состояния, как анемия и тиреотоксикоз.
Лабораторные исследования: (в т.ч. определение уровня тропонина) на амбулаторном этапе возможно, но не целесообразны.
Инструментальные исследования: ЭКГ покоя в 12 отведениях — это первый метод диагностики, который используют при подозрении на ОКСбпST (рис. 1). ЭКГ следует зарегистрировать в течение первых 10 мин после обращения и она должна быть незамедлительно интерпретирована опытным специалистом. Для ОКСбпST характерны депрессия или преходящий подъем сегмента ST и/или изменения зубца Т, в более чем трети случаев ЭКГ может быть нормальной. Если стандартные отведения не являются информативными, а пациент имеет симптомы, указывающие на продолжающуюся ишемию миокарда, должны быть записаны дополнительные отведения. Окклюзия левой огибающей артерии или ИМ правого желудочка могут быть обнаружены только в отведениях V7-V9 и V3R-V4R, соответственно. У пациентов с соответствующими признаками и симптомами выявление стойкого подъема сегмента ST указывает на наличие ИМспST, требующее немедленной реваскуляризации. Важное значение имеет сравнение данной ЭКГ с предыдущими, особенно у пациентов с изменениями на ЭКГ. Рекомендовано регистрировать ЭКГ в 12 отведениях в случае сохранения или появления повторных симптомов. У пациентов с блокадой ножек пучка Гиса или ритмом электрокардиостимулятора ЭКГ не помогает в диагностике ОКСбпST. В затруднительных случаях в целях дифференциальной диагностики возможно проведение ЭхоКГ.
Диагностический алгоритм: (схема)
Дифференциальный диагноз и обоснование дополнительных исследований: нет
Тактика лечения. Тактика лечения на догоспитальном этапе направлена на своевременную диагностику ОКС, оказание неотложной помощи, предотвращение развития осложнение, транспортировка в профильную клинику.
Немедикаментозное лечение: нет
Медикаментозное лечение. Первичные терапевтические мероприятия:
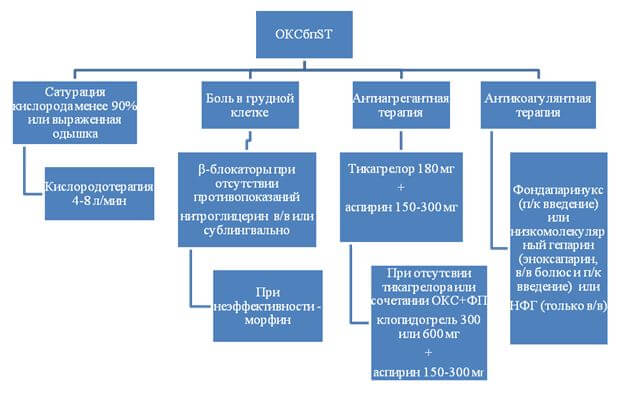
- Оксигенотерапия при сатурации кислорода менее 90% или выраженной одышке(I A).
- β-блокаторы. Раннее назначение β-блокаторов рекомендуется пациентам с симптомами ишемии при отсутствии противопоказаний. β-адреноблокаторы назначаются максимально рано при симптомах ишемии у пациентов без противопоказаний (острая СН III–IV классов по Killip). β-блокаторы конкурентно ингибируют миокардиальные эффекты циркулирующих катехоламинов и снижают потребление кислорода миокардом за счет снижения ЧСС, АД и сократимости миокарда (I B).
Следует избегать раннего назначения β-блокаторов у больных, если не известна сократимость миокарда. β-блокаторы не следует назначать пациентам с симптомами, возможно, связанными с коронарным спазмом или приемом кокаина, так как они могут способствовать спазму, способствуя α-опосредованной вазоконстрикции, противопоставляемой β-опосредованной вазодилатации.
- Нитраты при ОКСбпSTприменяются только при наличии болевого синдрома и САД >90 мм.рт.ст. Внутривенное введение нитратов более эффективно, чем сублингвальный прием, в отношении уменьшения симптомов ангинозной боли и регрессии депрессии сегмента ST. Доза нитратов должна увеличиваться под тщательным контролем АД до тех пор, пока симптомы стенокардии не исчезнут, а у пациентов с артериальной гипертензией, сердечной недостаточностью — до нормализации АД или пока не появятся побочные эффекты (в частности, головная боль или гипотензия). Для в/в введения 10мг нитроглицерина разводят в 100 мл физиологического раствора, начинают введение с начальной скоростью 6-8 капель в мин до 30 в мин под контролем АД до купирования симптомов или появления побочных эффектов(I C).
При отсутствии нитратов для внутривенного ведения используются формы нитроглицерина в таблетках 0,5 мг или в аэрозоле 0,4 мг (1доза), с повторным использованием через 3-5 мин при неэффективности и при отсутствии противопоказаний (САД <90 мм.рт.ст). Противопоказания к применению нитратов при ОКСбпST, из-за риска развития тяжелой гипотензии, следующие:
- ИМ правого желудочка
- САД <90 мм.рт.ст. или снижение АД более 30 мм.рт.ст. от исходного, ЧСС <50 в мин или ЧСС>100 мм.рт.ст.
- Предшествующий прием ингибиторов фосфодиэстеразы 5типа
(т. е. в течение 24 ч для силденафила или 48 ч для тадалафила).
- Наркотические анальгетики. При интенсивном длительном болевом синдроме в грудной клетке возможно применение морфина (в/в или п/к) (I A).
- Блокаторы кальциевых каналов. У пациентов с предполагаемой/подтвержденной вазоспастической стенокардией назначаются блокаторы кальциевых каналов и нитраты, назначения β-блокаторов в этом случае нужно избегать (IIa B).
- Ацетилсалициловая кислота. АСК при первичном осмотре пациента с подозрением на ОКС назначается в нагрузочной дозе 150–300 мг не с «кишечнорастворимым» покрытием (I A).
- Ингибиторы Р2Y12-рецепторов тромбоцитов. Назначение второго антиагрегантав дополнение к АСК при высокой вероятности ОКС:
- Тикагрелор в нагрузочной дозе 180 мг рекомендуется при отсутствии противопоказаний (внутричерепное кровоизлияние в анамнезе или продолжающееся кровотечение) у всех пациентов с ОКСбпST умеренного и высокого риска (с повышенным уровнем тропонина) (I A)
или - Клопидогрел в нагрузочной дозировке 300 мг (если предполагается консервативная стратегия) или 600 мг (если предполагается инвазивная стратегия) рекомендован пациентам, которые не могут принимать тикагрелор или нуждаются в дополнительном назначении непрямых антикоагулянтов (фибрилляция предсердий) (I B).
8. Антикоагулянтная терапия назначается всем пациентам при установлении диагноза ОКС. В качестве антикоагулянтов в острой фазе ОКСбпST допустимо применение одного из следующих препаратов:
- фондапаринукс (п/к введение) (I B);
- низкомолекулярный гепарин (эноксапарин, в/в болюс и п/к введение)(I B);
- НФГ (должен вводиться только в/в) (I B);
Фондапаринукс (2,5 мг/сут п/к) рекомендуется как препарат, имеющий оптимальный профиль эффективность/безопасность у пациентов с ОКСбпST вне зависимости от выбранной тактики лечения. При невозможности назначения фондапаринукса альтернативой для проведения антикоагулянтной терапии являются эноксапарин или НФГ. Не допускается смена одного назначенного вида гепарина на другой, поскольку это повышает риск развития кровотечений.
Перечень основных лекарственных средств:
- Кислород для ингаляций (медицинский газ)
- Метопролол тартрат (ампулы 1% 5,0мл; таблетка 50 мг)
- Нитроглицерин* (раствор 0,1% для инъекций в ампулах по 10мл; таблетка 0,0005 г или аэрозоль).
- Морфин (раствор для инъекций в ампуле 1% по 1,0 мл)
- Ацетилсалициловая кислота (таблетка, 500 мг)
- Тикагрелор (таблетка, 90 мг)
- Клопидогрель (таблетка, 75 мг)
- Фондапаринукс (шприц 0,5мл 2,5 мг)
- Эноксапарин натрия (шприц 0,2 и 0,4 мл)
- НФГ (5000 МЕ, флаконы)
- Физиологический раствор (0,9% 200 мл, флакон)
Перечень дополнительных лекарственных средств:
- Атропина сульфат (ампулы 0,1% 1 мл)
- Амиодарон (ампулы 3 мл, 150 мг)
- Амлодипинабезилат (таблетка, 5,10 мг)при вазоспастической стенокардии
- Изоптин (ампулы 2 мл, 5 мг) при противопоказаниях к β-блокаторам
- Лидокаин гидрохлорид (ампулы 10% 2 мл), при отсутствии амиодарона.
- Добутамин* (флакон 20 мл, 250 мг; ампулы 5% 5 (концентрат для вливаний), при отсутствии дофамин (ампулы 0,5% или 4%, 5 мл)
- Дофамин (ампулы 0,5% или 4%, 5 мл)
- Норадреналина гидротартрат* (ампулы 0,2% 1 мл)
- Адреналина гидрохлорид (ампулы 0,1% 1 мл)
При развитии осложнений перечень лекарственных препаратов см. в соответствующем протоколе диагностики и лечения.
Алгоритм действий при неотложных ситуациях:
Другие виды лечения: не предусмотрено.
Показания для консультации специалистов: не предусмотрено, кроме возможно экстренной — кардиолога.
Профилактические мероприятия – скрининг на раннее выявление дислипидемии, АГ, СД и ИБС с оценкой предтестовой вероятности и проведением нагрузочного тестирования, при необходимости с визуализацией (стресс-ЭКГ, стресс ЭхоКГ, МРТ и др.) при выявлении высокого ишемического риска своевременное направление в специализированные центры на диагностическую КАГ (так же см. протоколы диагностики и лечения стабильной стенокардии напряжения, артериальной гипертонии, сахарного диабета).
Мониторинг состояния пациента: (карта наблюдения за пациентом, индивидуальная карта наблюдения пациента, индивидуальный план действий) — не предусмотрен.
Индикаторы эффективности лечения:
- Соблюдение временных интервалов при диагностике ОКС (регистрация и интерпретация ЭКГ в течение <10 мин).
- Проведение первичных терапевтических мероприятий (пункт 4).
- Незамедлительная транспортировка в профильный стационар <30 минут
- Повышение осведомленности населения о признаках острого сердечного приступа и необходимости обращения «103».
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИ: диагностика ОКСбпST является показанием к экстренной госпитализации в профильный стационар, независимо от наличия или отсутствия изменений на ЭКГ.
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ:
Жалобы и анамнез. Клинические проявления ОКСбпST:
- Продолжительная (>20 мин) ангинозная боль в грудной клетке в покое: типичная боль в области сердца характеризуется дискомфортом или тяжестью за грудиной (стенокардия), иррадиирущей в левую руку, шею или челюсть, которая может быть преходящей (обычно продолжается несколько минут) или более длительной. Боль может сопровождаться потливостью, тошнотой, болью в животе, одышкой и обмороком. Нередко отмечаются атипичные проявления, такие как боль в эпигастральной области, диспепсия или изолированная одышка. Атипичные симптомы чаще отмечаются у пациентов пожилого возраста, у женщин, больных сахарным диабетом, хронической почечной недостаточностью или деменцией.
- Впервые возникшая стенокардия напряжения (II или III ФК) (CCS) с анамнезом заболевания 1-2 месяца с тенденцией к прогрессированию клинической симптоматики. Приступы могут возникать при физической нагрузке и оставаться первое время относительно стереотипными, в других случаях приступы стенокардии быстро нарастают по частоте и интенсивности, вплоть до спонтанных приступов с длительностью от 5 до 15 минут и более.
- Прогрессирующая стенокардия напряжения, по крайней мере, до III ФК: нарастание тяжести приступов стенокардии с прогрессирующим снижением толерантности к физической нагрузке, расширение зоны болей и их иррадиации, удлинение продолжительности приступов, снижение эффективности нитроглицерина, появление новых сопутствующих симптомов (одышки, перебоев в сердце, слабости, страха и т.д.).
- Ранняя постинфарктная стенокардия развившаяся пределах 2-х недель после ИМ.
Пациент с прогрессирующей или с впервые возникшей стенокардией давностью в несколько часов или суток потенциально намного более угрожаем в отношении развития ИМ или ВСС, чем пациент с аналогичными жалобами у которого нарастание симптомов произошло в последние 2-4 недели или менее 8 недель.
Пожилой возраст, мужской пол, семейный анамнез ИБС, диабет, гиперлипидемия, гипертензия, почечная недостаточность, предшествующее проявление ИБС, так же как поражения периферических и сонных артерий, повышают вероятность наличия ОКСбпST. Состояния, которые могут усугубить или ускорить развитие ОКСбпST, включают анемию, инфекции, воспалительный процесс, лихорадку, метаболические или эндокринные (в особенности щитовидной железы) нарушения.
Физикальное обследование больных с подозрением на ОКСбпST малоинформативно. Признаки сердечной недостаточности, гемодинамической или электрической нестабильности требуют быстрой диагностики и лечения. Аускультация сердца может выявить систолический шум вследствие ишемической митральной регургитации, которое ассоциировано с плохим прогнозом. Редко систолический шум может указывать на механическое осложнение (например, отрыв папиллярных мышц или дефект межжелудочковой перегородки) подострого и, возможно, недиагностированного ИМ.
Физикальное обследование может выявить признаки некоронарных причин болей в грудной клетке (например, ТЭЛА, острый аортальный синдром, миоперикардит, аортальный стеноз) или экстракардиальной патологии (например, пневмоторакс, пневмония или заболевания опорно-двигательного аппарата). В данном случае, наличие боли в грудной клетке, которая может быть воспроизведена пальпацией грудной клетки, имеет относительно высокую отрицательную предсказательную ценность для ОКСбпST. Согласно проявлениям, абдоминальные расстройства (например, спазм пищевода, эзофагит, язва желудка, холецистит, панкреатит) также могут рассматриваться в плане дифференциальной диагностики. Разница АД между верхней и нижней конечностями или между руками, нерегулярный пульс, расширение яремных вен, шумы в сердце, шум трения плевры, боль, воспроизводимая пальпацией грудной клетки или живота, предполагают постановку альтернативного диагноза. Бледность, потливость или тремор могут указывать на такие состояния, как анемия и тиреотоксикоз.
Лабораторные исследования: (в т.ч. определение уровня тропонинов) на этапе скорой медицинской помощи нецелесообразны.
Инструментальные исследования:
1. ЭКГ покоя в 12 отведениях — это первый метод диагностики, который используют при подозрении на ОКСбпST (рис. 1). ЭКГ следует зарегистрировать в течение первых 10 минут после первого медицинского контакта с персоналом скорой медицинской помощи на догоспитальном этапе. ЭКГ должна быть немедленно интерпретирована опытным специалистом. Для ОКСбпST характерны депрессия или преходящий подъем сегмента ST и/или изменения зубца Т, в более чем трети случаев ЭКГ может быть нормальной. Если стандартные отведения не являются информативными, а пациент имеет симптомы, указывающие на продолжающуюся ишемию миокарда, должны быть записаны дополнительные отведения. Окклюзия левой огибающей артерии или ИМ правого желудочка могут быть обнаружены только в отведениях V7-V9 и V3R и V4R, соответственно. У пациентов с соответствующими признаками и симптомами выявление стойкого подъема сегмента ST указывает на наличие ИМспST, требующее немедленной реваскуляризации. Важное значение имеет сравнение данной ЭКГ с предыдущими, особенно у пациентов с изменениями на ЭКГ. Рекомендовано регистрировать ЭКГ в 12 отведениях в случае сохранения или появления повторных симптомов, а также в диагностически неясных случаях. У пациентов с блокадой ножек пучка Гиса или ритмом электрокардиостимулятора ЭКГ не помогает в диагностике ОКСбпST.
2. Необходимо обеспечить мониторинг ЭКГ, а также возможность дистанционной передачи и расшифровки ЭКГ особенно для фельдшерских бригад скорой медицинской помощи.
3. Может быть необходимым проведение ЭхоКГ на догоспитальном этапе для дифференциальной диагностики или после проведения реанимационных мероприятий.
Диагностический алгоритм: (схема)

Ранняя стратификация риска при коротком периоде наблюдения при ОКСбпST.
- Пациенты с подозрением на ОКС и признаками высокого риска (длительная загрудинная боль, выраженная одышка, синкопе/предобморочные состояния, тахикардия, гипотензия) должны быть немедленно госпитализированы в отделение интенсивной терапии/кардиореанимации.
- При наличии менее опасных симптомов пациент может быть направлен в отделение неотложной помощи или другое (специализированное для этой клинической ситуации) отделение с возможностью постоянного мониторинга ритма сердца.
Тактика лечения. Тактика лечения на догоспитальном этапе направлена на своевременную диагностику ОКС, оказание неотложной помощи, предотвращение развития осложнение, транспортировка в профильную клинику.
3) Медикаментозное лечение: в зависимости от степени тяжести заболевания):
- Оксигенотерапия при сатурации кислорода менее 90% или выраженной одышке(I A).
- β-блокаторы. Раннее назначение β-блокаторов рекомендуется пациентам с симптомами ишемии при отсутствии противопоказаний. β-адреноблокаторы назначаются максимально рано при симптомах ишемии у пациентов без противопоказаний (острая СН III–IV классов по Killip). β-блокаторы конкурентно ингибируют миокардиальные эффекты циркулирующих катехоламинов и снижают потребление кислорода миокардом за счет снижения ЧСС, АД и сократимости миокарда(I,B). Следует избегать раннего назначения β-блокаторов у больных, если не известна сократимость миокарда. β-блокаторы не следует назначать пациентам с симптомами, возможно, связанными с коронарным спазмом или приемом кокаина, так как они могут способствовать спазму, способствуя α-опосредованной вазоконстрикции, противопоставляемой β-опосредованной вазодилатации.
- Нитраты при ОКСбпSTприменяются только при наличии болевого синдрома. Внутривенное введение нитратов более эффективно, чем сублингвальный прием, в отношении уменьшения симптомов ангинозной боли и регрессии депрессии сегмента ST. Доза нитратов должна увеличиваться под тщательным контролем АД до тех пор, пока симптомы стенокардии не исчезнут, а у пациентов с артериальной гипертензией, сердечной недостаточностью — до нормализации АД или пока не появятся побочные эффекты (в частности, головная боль или гипотензия). Для в/в введения 10 мг нитроглицерина разводят в 100 мл физиологического раствора, начинают введение с начальной скоростью 6-8 капель в минуту до 30 в минуту под контролем АД до купирования симптомов или появления побочных эффектов(I C).
При отсутствии нитратов для внутривенного ведения используются формы нитроглицерина в таблетках 0,5 мг или в аэрозоле 0,4 мг (1доза), с повторным использованием через 3-5 мин при неэффективности и при отсутствии противопоказаний (САД<90 мм.рт.ст). Противопоказания к применению нитратов при ОКСбпST, из-за риска развития тяжелой гипотензии, следующие:
- ИМ правого желудочка
- САД <90 мм.рт.ст. или снижение АД более 30 мм.рт.ст. от исходного, ЧСС <50 в мин или ЧСС> 100 мм.рт.ст.
- Предшествующий прием ингибиторов фосфодиэстеразы 5 типа (т. е. в течение 24 ч для силденафила или 48 ч для тадалафила).
- Наркотические анальгетики. При интенсивном длительном болевом синдроме в грудной клетке возможно применение морфина (в/в или п/к)(I A).
- Блокаторы кальциевых каналов. У больных с предполагаемой/подтвержденной вазоспастической стенокардией назначаются блокаторы кальциевых каналов и нитраты, назначения β-блокаторов в этом случае нужно избегать (IIa B).
- Ацетилсалициловая кислота. АСК при первичном осмотре пациента с подозрением на ОКС назначается в нагрузочной дозе 150–300 мг не с «кишечнорастворимым» покрытием(I A).
- Ингибиторы Р2Y12-рецепторов тромбоцитов. Назначение второго антиагреганта в дополнение к АСК:
- Тикагрелор в нагрузочной дозировке 180 мг рекомендуется к назначению при отсутствии противопоказаний (внутричерепное кровоизлияние в анамнезе или продолжающееся кровотечение) у всех пациентов с ОКСбпST среднего и высокого риска (с повышенным уровнем тропонина)
(I A)
или - Клопидогрел в нагрузочной дозировке 300 мг (если предполагается консервативная стратегия) или 600 мг (если предполагается инвазивная стратегия) рекомендован пациентам, которые не могут принимать тикагрелор или нуждаются в дополнительном назначении непрямых антикоагулянтов (фибрилляция предсердий)(I B).
8.Антикоагулянтная терапия назначается всем пациентам при установлении диагноза ОКС. В качестве антикоагулянтов в острой фазе ОКСбпST допустимо применение следующих препаратов:
- фондапаринукс (п/к введение)(I B);
- низкомолекулярный гепарин (эноксапарин, в/в болюс и п/к введение)(I B);
- НФГ (должен вводиться только в/в) (I B);
Фондапаринукс (2,5 мг/сут п/к) рекомендуется как препарат, имеющий оптимальный профиль эффективность/безопасность у пациентов с ОКСбпST вне зависимости от выбранной тактики лечения. При невозможности назначения фондапаринукса альтернативой для проведения антикоагулянтной терапии являются эноксапарин или НФГ. Не допускается смена одного назначенного вида гепарина на другой, поскольку это повышает риск развития кровотечений.
Перечень основных лекарственных средств:
- Кислород для ингаляций (медицинский газ)
- Метопролол тартрат (ампулы 1% 5,0мл, таблетка 50 мг)
- Нитроглицерин* (раствор 0,1% для инъекций в ампулах по 10 мл, таблетка 0,0005 г; аэрозоль).
- Морфин (раствор для инъекций в ампуле 1% по 1,0 мл)
- Ацетилсалициловая кислота (таблетка, 500 мг)
- Тикагрелор (таблетка, 90 мг)
- Клопидогрель (таблетка, 75 мг)
- Фондапаринукс(шприц 0,5мл 2,5 мг)
- Эноксапарин натрия (шприц 0,2 и 0,4 мл)
- НФГ (5000 МЕ, флаконы)
- Физиологический раствор (0,9% 200 мл, флакон)
Перечень дополнительных лекарственных средств:
- Атропина сульфат (ампулы 0,1% 1 мл)
- Амиодарон (ампулы 3 мл, 150 мг)
- Амлодипинабезилат (таблетка, 5,10 мг) при вазоспастической стенокардии
- Изоптин (ампулы 2 мл, 5 мг) при противопоказаниях к β-блокаторам
- Лидокаин гидрохлорид (ампулы 10% 2 мл) при отсутствии амиодарона
- Добутамин* (флакон 20 мл, 250 мг; ампулы 5% 5 (концентрат для вливаний), при отсутствии дофамин (ампулы 0,5% или 4%, 5 мл)
- Дофамин (ампулы 0,5% или 4%, 5 мл)
- Норадреналина гидротартрат* (ампулы 0,2% 1 мл)
- Адреналина гидрохлорид (ампулы 0,1% 1 мл)
- Диазепам (ампулы 2 мл-10 мг)
При развитии осложнений перечень лекарственных препаратов см. в соответствующем протоколе диагностики и лечения.
4)Алгоритм действий при неотложных ситуациях:

Индикаторы эффективности лечения
- Соблюдение временных интервалов при диагностике ОКС (регистрация и интерпретация ЭКГ в течение <10 мин).
- Проведение первичных терапевтических мероприятий.
- Готовность к лечению жизнеугрожаемых состояний и проведению реанимационных мероприятий
- Аудит интервала времени от «звонка в СМП» до «двери стационара»
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ:
1) Диагностические критерии на стационарном уровне:
Жалобы и анамнез. Клинические проявления ОКСбпST могут заключаться в:
- продолжительной (>20 мин) ангинозной боли в покое;
- впервые возникшей стенокардии напряжения II или III функционального класса (ФК) по классификации Канадского сердечно-сосудистого общества;
- недавнее прогрессирование ранее стабильной стенокардии, по крайней мере, до III ФК;
- ранней постинфарктной стенокардии.
Типичная боль в области сердца характеризуется дискомфортом или тяжестью за грудиной, иррадиирущей в левую руку, шею или челюсть, которая может быть преходящей (обычно продолжается несколько минут) или продолжительной. Боль может сопровождаться потливостью, тошнотой, болью в животе, одышкой и обмороком. Нередко отмечаются атипичные проявления, такие как боль в эпигастральной области, диспепсия или изолированная одышка. Атипичные симптомы чаще отмечаются у пациентов пожилого возраста, у женщин и больных сахарным диабетом, хронической почечной недостаточностью или деменцией.
Пациент с прогрессирующей или с впервые возникшей стенокардией давностью в несколько часов или суток потенциально намного более угрожаем в отношении развития ИМ или ВСС, чем пациент с аналогичными жалобами у которого нарастание симптомов произошло в последние 2-4 недели или менее 8 недель.
Пожилой возраст, мужской пол, семейный анамнез ИБС, диабет, гиперлипидемия, гипертензия, почечная недостаточность, предшествующее проявление ИБС, так же как поражения периферических и сонных артерий, повышают вероятность наличия ОКСбпST. Состояния, которые могут усугубить или ускорить развитие ОКСбпST, включают анемию, инфекции, воспалительный процесс, лихорадку, метаболические или эндокринные (в особенности щитовидной железы) нарушения.
Физикальное обследование. Физикальное обследование больных с подозрением на ОКСбпST мало информативно. Признаки сердечной недостаточности, гемодинамической или электрической нестабильности требуют быстрой диагностики и неотложного лечения. Аускультация сердца может выявить систолический шум вследствие ишемической митральной регургитации, которое ассоциировано с плохим прогнозом, или стенозом аорты (имитирующим ОКС). Редко систолический шум может указывать на механическое осложнение (например, отрыв папиллярных мышц или дефект межжелудочковой перегородки) подострого и, возможно, недиагностированного ИМ.
Физикальное обследование может выявить признаки некоронарных причин болей в грудной клетке (например, ТЭЛА, острый аортальный синдром, миоперикардит, аортальный стеноз) или экстракардиальной патологии (например, пневмоторакс, пневмония или заболевания опорно-двигательного аппарата). В данном случае, наличие боли в грудной клетке, которая может быть воспроизведена пальпацией грудной клетки, имеет относительно высокую отрицательную предсказательную ценность для ОКСбпST. Согласно проявлениям, абдоминальные расстройства (например, спазм пищевода, эзофагит, язва желудка, холецистит, панкреатит) также могут рассматриваться в плане дифференциальной диагностики. Разница АД между верхней и нижней конечностями или между руками, нерегулярный пульс, расширение яремных вен, шумы в сердце, шум трения плевры, боль, воспроизводимая пальпацией грудной клетки или живота, предполагают постановку альтернативного диагноза. Бледность, потливость или тремор могут указывать на такие состояния, как анемия и тиреотоксикоз. Важная цель физикального обследования — исключение несердечных причин боли в сердце и неишемических заболеваний сердца (см. таблицу дифференциальный диагноз).
Таблица3. Рекомендации по диагностике, стратификации риска, визуализации и мониторинга ритма у лиц с подозрением на ОКСбпST
| Рекомендации | Класс | Уровень |
| Диагноз и стратификация риска | ||
| Рекомендуется определиться с основным диагнозом и начальной краткосрочной стратификацией риска ишемии и кровотечений на основании совокупности данных анамнеза, жизненно важных показателей, других данных физикального обследования, ЭКГ и результатов лабораторных исследований. | I | А |
| Рекомендуется снять ЭКГ в 12 отведениях в течение 10 минут после первого медицинского контакта, ЭКГ должна быть незамедлительно интерпретирована компетентным врачом. Рекомендуется снять повторную ЭКГ в случае рецидива симптомов или в диагностически неясных ситуациях. | I | В |
| Дополнительные ЭКГ-отведения (V3R,V4R, V7-V9) рекомендованы в случае подозрения на продолжающуюся ишемию, когда стандартные отведения малоинформативны. | I | С |
| Рекомендовано использовать анализы на чувствительный и высокочувствительный тропонины и получить результаты через 60 мин. | I | А |
| Быстрый протокол исключения диагноза 0 ч и 3 ч рекомендован при доступном тесте на вчТ. | I | В |
| Быстрый протокол исключения и протокол постановки диагноза 0 ч и 1 ч рекомендованы, если доступен тест на вчТ по валидированному алгоритму 0 ч/1ч. Дополнительное тестирование после 3-6 ч показано при условии, что первые два теста на тропонин были не информативными, а клиническая картина остается подозрительной на ОКС. | I | В |
| Рекомендовано использовать установленные шкалы оценки риска прогноза. | I | В |
| Применение шкалы CRUSADE может быть показано для пациентов, подвергающихся коронарной ангиографии, для количественной оценки риска кровотечения. | IIb | В |
| Визуализация | ||
| Для пациентов без рецидива болей в грудной клетке, нормальной ЭКГ, нормальными уровнями вчТ, но с подозрением на ОКС, рекомендованы неинвазивные стресс-тесты (предпочтительно с визуализацией) для исключения ишемии до принятия решения об инвазивной стратегии. | I | А |
| Рекомендована эхокардиография для оценки региональной и глобальной функции ЛЖ и для исключения или подтверждения дифференциального диагнозаа | I | С |
| МСКТ коронарная ангиография должна рассматриваться как альтернатива инвазивной ангиографии для исключения ОКС при низкой или средней вероятности поражения коронарных артерий и когда сердечный тропонин и/или ЭКГ неубедительны. | IIa | А |
| Мониторинг | ||
| Постоянный мониторинг ритма сердца рекомендован до тех пор, пока диагноз ИМбпSТ не подтвержден или исключен. | I | С |
| Рекомендовано пребывание пациентов с ИМбпSТ в отделении, где возможно проведение мониторирования. | I | С |
| Мониторинг ритма до 24 ч или до момента ЧКВ должен быть осуществлен у пациентов с ИМбпSТ с низким риском развития аритмииб | IIa | С |
| Мониторинг ритма более 24 ч должен быть осуществлен у пациентов с ИМбпSТ со средним и высоким риском развития аритмийс | IIa | С |
| При отсутствии жалоб и признаков продолжающейся ишемии мониторинг ритма у больных с нестабильной стенокардией может быть осуществлен у отдельных пациентов (подозрение на коронарный спазм или при наличии ассоциированных симптомов, предполагающих развитие аритмии). | IIb | С |
Примечание: а- не применимо для пациентов, выписанных в этот же день с исключенным ИМбпST, б- если нет ни одного из следующих критериев: гемодинамическая нестабильность, тяжелые аритмии, фракция выброса левого желудочка <40%, неудачная попытка реперфузии, дополнительный критичный стеноз крупной коронарной артерии или осложнения, связанные с реваскуляризацией путем ЧКВ, с — если присутствует один и более вышеназванных критериев. 0 ч — время от первого анализа крови; 1 ч,3 ч — 1 или 3 ч после первого анализа крови.
Дифференциальный диагноз
Таблица 4. Дифференциальная диагностика ОКС при наличии острой боли в грудной клетке
| Сердечные | Легочные | Сосудистые | Желудочно-кишечные | Ортопедические | Другие |
| Миокардиты | Легочная эмболия | Расслоение аорты | Эзофагиты, рефлюкс или спазм | Скелетно-мышечные заболевания | Тревожные расстройства |
| Кардиомиопатииа | (Напряженный) пневмоторакс | Симптомная аневризма аорты | Язва желудка, гастриты, панкреатиты | Травма сердца | ГерпесZoster |
| Тахиаритмии | Бронхиты, пневмонии | Инсульт | Холециститы | Повреждение мышц, воспаление | Анемия |
| Острая сердечная недостаточность | Плевриты | Остеохондроз | |||
| Гипертонические кризы | Патология шейного отдела позвоночника | ||||
| Стеноз аортального клапана | |||||
| Кардиомиопатия Такоцубо | |||||
| Коронарный спазм | |||||
| Травма сердца |
Примечание: a — дилатационная, гипертрофическая и рестриктивная кардиомиопатии могут вызвать стенокардию или дискомфорт в груди.
Жирным выделены наиболее часто встречаемые и/или важные дифференциальные диагнозы.
Таблица 5. Рекомендованные отделения и продолжительность мониторинга в соответствии с клинической картиной после постановки диагноза ОКСбпST
| Клиническая картина | Отделение | Мониторинг ритма |
| Нестабильная стенокардия | Общая палата или выписка | нет |
| ИМбпST c низким риском сердечных аритмийа | Отделение интенсивной терапии | ≤ 24 ч |
| ИМбпST c умеренным и высоким риском сердечных аритмийб | Отделение интенсивной терапии и реанимации | > 24 ч |
Примечание: a — в отсутствии следующих критериев: гемодинамическая нестабильность, серьезные аритмии, фракция выброса левого желудочка<40%, неудачная реперфузия, дополнительный критический коронарный стеноз крупных сосудов или осложнения, связанные с реваскуляризацией при помощи ЧКВ, b — если имеется два и более вышеперечисленных критериев.
2) Перечень основных диагностических мероприятий:
Лабораторные исследования:
- Высокочувствительный тропонин (вчТ) при поступлении и через 1-3 ч повторно, или через 0-1 ч при наличии соответствующих анализаторов, при отсутствии стандартный тропонин T с повторным определением через 6-9 ч при необходимости (все методы в количественном измерении).
- ОАК (гемоглобин, гематокрит, тромбоциты и др.)
- ОАМ
- Креатинин сыворотки крови, СКФ
- Липидный спектр (ХС, ЛПНП, ЛПВП, ТГ)
- Глюкоза крови
- Калий
Дополнительные лабораторные исследования (по показаниям)
- Натрий, магний
- d-димеры
- NT-proBNP
- ПГТТ, гликолизированный гемоглобин
- АЛТ
- АЧТВ (при использовании НФГ)
- МНО (при приеме АВК)
Инструментальные исследования.
- 12-канальная ЭКГ в покое, если у пациента на фоне сохраняющегося ишемического дискомфорта выявлена неизмененная ЭКГ, необходима запись дополнительных отведений: V7–V9 и правых грудных (V3R–V4R).
- Необходимо мониторирование гемодинамики, оксиметрия, ЭКГ в 12 отведениях, показателей и др.
- ТрансторакальнаяЭхоКГ.
3) Диагностический алгоритм с использованием вчТ: (схема)
Алгоритм исключения диагноза 0 ч/3 ч по диагностике ОКСбпST с использованием анализов на определение вчТ.
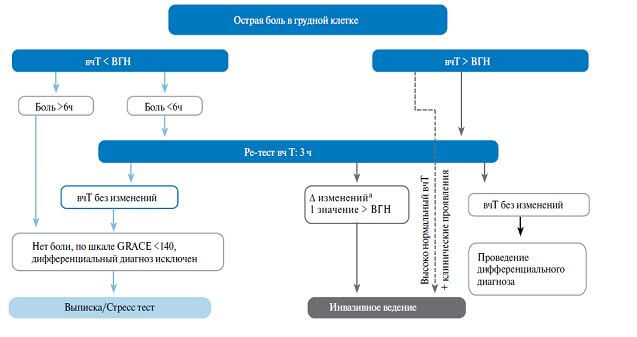
Примечание: aΔ — высоко нормальный вчТ обозначает 5 кратное увеличение выше нормального уровня.
Сокращения: вчТ — высокочувствительный сердечный тропонин, ВГН — верхняя граница нормы, 99 процентиль нормального референсного значения.
Алгоритм постановки и исключения диагноза 0 ч/1 ч с использованием анализов на определение вчТ у пациентов с подозрением на ИМбпST, поступивших в отделение неотложной помощи.
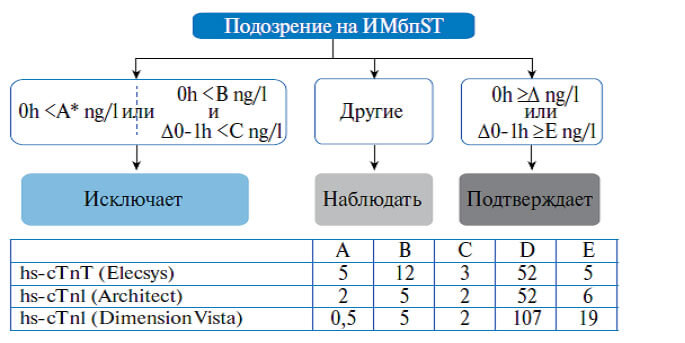
Примечание:0 ч и 1 ч относятся ко времени первого забора крови на анализы. Диагноз ИМбпST может быть исключен при поступлении, если уровень вчТ очень низкий. ИМбпST может также исключаться при сочетании очень низкого исходного уровня вчТ и его недостаточном нарастании в течение 1 часа. Пациенты имеют высокую вероятность ИМбпST, если при поступлении уровень вчТ умеренно повышен или наблюдается значимое его увеличение в первый час. Уровни среза для дальнейших анализов на определение вчТ в данный момент в разработке. Сокращение: вчТ — высокочувствительный сердечный тропонин.
Таблица 6. Клиническое значение анализа на высокочувствительный сердечный тропонин.
| Высокочувствительный анализ по сравнению со стандартным анализом на сердечный тропонин |
| Имеет большую отрицательную прогностическую ценность для ИМ |
| Сокращает “слепой” интервал для определения тропонина, что ведет к более ранней диагностике острого ИМ |
| Приводит к увеличению диагностики ИМ 1 типа на ~4% в абсолютном выражении и на ~20% в относительном выражении и соответствующему снижению диагностики нестабильной стенокардии |
| Связан с 2-кратным увеличением диагностики ИМ типа 2 |
| Показатель высокочувствительного сердечного тропонина следует интерпретировать как количественный маркеров повреждения кардиомиоцитов (чем выше показатель, тем больше вероятность ИМ) |
| 5-ти кратное превышение верхней границы референсного значения имеет высокую (>90%) положительную предсказательную ценность для ИМ типа 1. |
| 3-х кратное превышение верхней границы референсного значения имеет ограниченную (50-60%) положительную предсказательную ценность для ИМ и может быть связано с широким спектром заболеваний. |
| Сердечный тропонин может выявляться у здоровых лиц. |
| Нарастающий и/или снижающийся уровень сердечного тропонина позволяет дифференцировать острое повреждение кардиомиоцитов от хронического (чем более выражены изменения, тем больше вероятность острого ИМ). |
Таблица 7. Состояния помимо острого ИМ 1 типа, связанные с повышением сердечных тропонинов.
| Тахиаритмии |
| Сердечная недостаточность |
| Гипертонические кризы |
| Критические состояния (шок/сепсис/ожоги) |
| Миокардитыa |
| Кардиомиопатия такоцубо |
| Структурная болезнь сердца (аортальный стеноз) |
| Расслоение аорты |
| Легочная эмболия, легочная гипертензия |
| Почечная дисфункция и ассоциированное поражение сердца |
| Коронарный спазм |
| Острое неврологическое событие (инсульт или субарахноидальное кровотечение) |
| Ушиб сердца или сердечные процедуры (АКШ, ЧКВ, аблация, кардиостимуляция, кардиоверсия или эндомиокардиальная биопсия) |
| Гипо- и гипертиреоз |
| Инфильтративные заболевания (амилоидоз, гемохроматоз, саркоидоз, склеродермия) |
| Миокардиальная интоксикация препаратами или отравления (доксорубицин, 5-флуороурацил, герсептин, яды змей) |
| Экстремальная физическая нагрузка |
| Рабдомиолиз |
Примечание: a — включает миокардиальное растяжение при эндокардите и перикардите. Жирным выделены наиболее часто встречаемые состояния.
4) Перечень дополнительных диагностических мероприятий:
- Стресс-тест у пациентов с низким ишемическим риском развития (стресс ЭкоКГ с добутамином или дипиридамолом, (при отсутствии возможности проведения стресс-ЭхоКГ возможно проведение стресс-ЭКГ).
- Магнитно-резонансная томография сердца с перфузией
- Мультиспиральная компьютерная томография коронарных артерий (может быть обсуждена в качестве диагностического теста (вместо инвазивной коронарографии) у пациентов с низким или промежуточным риском, когда данные ЭКГ и биомаркеров не информативны).
- ФГДС (по показаниям).
- СМ ЭКГ (по показаниям при наличии нарушений ритма и проводимости).
- Обзорная ренттгенография легких при наличии симптомов.
Стратификация риска для выбора стратегии инвазивного лечения
Пациенты с ОКСбпST по степени риска развития кардиальных осложнений стратифицируется на 4 группы: очень высокого риска, высокого, промежуточного, низкого рисков.
Таблица 8. Стратификация риска пациентов с ОКСбпST на основании наличия клинических факторов риска и количественной оценки риска по шкале GRACE
| Критерии очень высокого риска |
| Гемодинамическая нестабильность или кардиогенный шок • Рецидивирующая или продолжающаяся боль в грудной клетке, устойчивая к медикаментозному лечению • Жизнеугрожаемые аритмии или остановка сердца • Механические осложнения ИМ • Острая сердечная недостаточность с рефрактерной стенокардией или отклонением сегмента ST • Повторные динамические изменения сегмента ST или зубца Т, особенно с преходящей элевацией сегмента ST |
| Критерии высокого риска |
| Подъем или снижение уровня сердечных тропонинов, связанного с ИМ • Динамические изменения сегмента ST или зубца Т (симптомные или асимптомные) • Сумма баллов по шкале GRACE >140 |
| Критерии промежуточного риска |
| •Сахарный диабет • Почечная недостаточность (СКФ <60 мл/мин/1,73 м2) • ФВ ЛЖ <40% или застойная сердечная недостаточность • Ранняя постинфарктная стенокардия • Недавнее проведение ЧКВ • Предшествующее АКШ • Сумма баллов по шкале риска GRACE >109 и <140 |
| Критерии низкого риска |
| • Любые характеристики, не перечисленные выше |
Сокращение: КШ — коронарное шунтирование, СКФ — скорость клубочковой фильтрации, ФВ ЛЖ
— фракция выброса левого желудочка, ЧКВ — чрескожное коронарное вмешательство, ИМ — инфаркт миокарда, GRACE – Global Registry of Acute Coronary Events — Всемирный регистр острых коронарных событий.
Определение ишемического риска по GRACE или GRACE2
Таблица 9. Шкала GRACE
| Клинические признаки | Баллы | |
| Возраст (лет) | <30 30-39 40-49 50-59 60-69 70-79 80-89 >90 | 0 8 25 41 58 75 91 100 |
| Частота сердечных сокращений (ударов в минуту) | <50 50-69 70-89 90-109 110-149 150-199 >200 | 0 3 9 15 24 38 46 |
| Систолическое артериальное давление (ммрт.ст.) | <80 80-99 100-119 120-139 140-159 160-199 >200 | 58 53 43 34 24 10 0 |
| Уровень креатинина сыворотки (мкмоль/л) | 0-35.3 35-70 71-105 106-140 141-176 177-353 >354 | 1 4 7 10 13 21 28 |
| Класс сердечной недостаточности (по классификации Killip) | I II III IV | 0 20 39 59 |
| Остановка сердца (на момент поступления пациента) | Да | 39 |
| Девиация сегмента ST | Да | 28 |
| Наличие диагностически значимого повышения уровня кардиоспецифических ферментов | Да | 14 |
Электронный калькулятор GRACE https://medicalc.ru/grace
Таблица 10. Смертность в условиях стационара и через 6 месяцев после выписки среди групп низкого, среднего и высокого риска по реестру популяций согласно шкале GRACE
| Категория риска (из трех) | Баллы по шкале GRACE | Смертность в условиях стационара (%) |
| Низкий | < 108 | < 1 |
| Средний | 109-140 | 1 – 3 |
| Высокий | >140 | >3 |
| Категория риска (из трех) | Баллы по шкале GRAСE | Смертность в течение 6 месяцев после выписки (%) |
| Низкий | ≤ 88 | < 3 |
| Средний | 89-118 | 3-8 |
| Высокий | 119-263 | > 8 |
Электронный калькулятор GRACE 2 используется при отсутствии данных об уровне креатинина и классах тяжести по Кillip:
Определение риска кровотечений по CRUSADE перед проведением инвазивной стратегии.
Таблица 11. Шкала оценки риска кровотечений CRUSADE
| Показатель (предиктор) | Интервал значений | Баллы |
| Исходный гематокрит (%) | < 31 31-33.9 34-36.9 37-39.9 ≥ 40 | 9 7 3 2 0 |
| Клиренс креатинина * | ≤ 15 >15-30 >30-60 >60-90 >90-120 >120 | 39 35 28 17 7 0 |
| Частота сердечных сокращений (уд/мин) | ≤ 70 71-80 81-90 91-100 101-110 111-120 ≥ 121 | 0 1 3 6 8 10 11 |
| Пол | Мужской Женский | 0 8 |
| Признаки застойной сердечной недостаточности | Нет Да | 0 7 |
| Предшествующее заболевание сосудов | Нет Да | 0 6 |
| Сахарный диабет | Нет Да | 0 6 |
| Систолическое артериальное давление (ммрт.ст.) | ≤ 90 91-100 101-120 121-180 181-200 ≥ 201 | 10 8 5 1 3 5 |
Примечание: * — Клиренс креатинина по Cockcroft-Gault;** Предшествующие заболевание периферических артерий или инсульт
Электронный калькулятор CRUSADE: https://www.mdcalc.com/crusade-score-post-mi-bleeding-risk
Алгоритм выбора стратегии лечения при ОКСбпST и сроки, согласно стратификации начального риска.
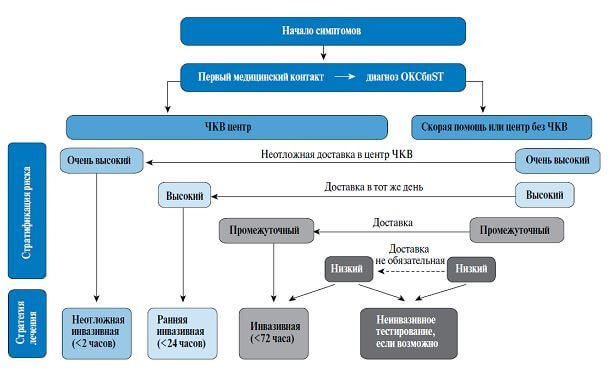
Сокращения: ЧКВ — чрескожное коронарное вмешательство, ОКСбпST — острый коронарный синдром без подъема сегмента ST.
Таблица 12. Тактика инвазивного вмешательства по результатам стратификации риска.
| Рекомендации | Класс | Уровень |
| Экстренная инвазивная тактика ведения (проведение коронарографии <2 ч от поступления пациента в стационар) | I | С |
| Рекомендована при выявлении у пациентов с ОКСбпST признаков очень высокого риска (нестабильность гемодинамики или кардиогенный шок; сохраняющаяся ишемическая боль в грудной клетке, рефрактерная к медикаментозному лечению; остановка сердца или жизнеугрожающие нарушения ритма; механические осложнения ИМ (разрывы миокарда); острая СН; рецидивирующие динамические изменения сегмента ST на ЭКГ, особенно транзиторные элевации). Если такие пациенты находятся в стационаре без возможности проведения экстренной коронарографии и ЧКВ, их необходимо перевести в соответствующий специализированный интервенционный центр незамедлительно. | ||
| Ранняя инвазивная тактика ведения (проведение коронарографии <24 ч от поступления пациента в стационар) | I | А |
| Рекомендована пациентам высокого риска: больные с типичным повышением и снижением маркеров некроза миокарда; динамическими изменениями на ЭКГ сегмента ST или зубца Т (в т. ч. бессимптомные); с выявленным количеством баллов по шкале GRACE >140. Если такие пациенты находятся в стационаре без возможности проведения экстренной коронарографии и ЧКВ, их необходимо перевести в соответствующий специализированный интервенционный центр течение менее 24 ч после госпитализации. | ||
| Отсроченная инвазивная тактика ведения (проведение коронарографии <72 ч от поступления пациента в стационар) | I | А |
| Рекомендована пациентам промежуточного риска: наличие у пациента СД или почечной дисфункции (снижение СКФ <60 мл/мин); характеризуется значением ФВ ЛЖ <40% или наличием признаков застойной СН; с ранней постинфарктной стенокардией, перенесенными ранее ЧКВ или АКШ; при выявленной сумме баллов по шкале GRACE от 109 до 140, или рецидив симптомов или установленная ишемия по данным неинвазивных тестов. Если такие пациенты находятся в стационаре без возможности проведения экстренной коронарографии и ЧКВ, их необходимо перевести в соответствующий специализированный интервенционный центр в период госпитализации. | ||
| Пациентам низкого риска показано проведение нагрузочных проб и решение о проведении коронарографии принимается по их результатам. | I | А |
При проведении коронарной ангиографии ЧКВ у пациентов с ОКСбпST предпочтение необходимо отдавать максимальному применению радиального доступа и стентов с лекарственным покрытием (I А).
Таблица 13. Одобренные в Европе СЛП нового поколения, рекомендованные для клинического применения на основании РКИ с первичной конечной точкой
| Стент с лекарственным покрытием | Основа | Полимерное покрытие | Препарат |
| Основанные на твёрдополимерном покрытии | |||
| Promus element* | Платина-хром | PBMA и PVDF-HFP | Everolimus |
| Resolute | Кобальт-хром | PBMA, PHMA, PVP, и PVA | Zotarolimus |
| Xience | Кобальт-хром | PBMA и PVDF-HFP | Everolimus |
| Основанные на биорастворимых полимерах | |||
| Biomatrix | Нержавеющая сталь | PDLLA | Biolimus A9 |
| Nobori | Нержавеющая сталь | PDLLA | Biolimus A9 |
| Yukon Choice PC* | Нержавеющая сталь | PDLLA | Sirolimus |
| Orsiro | Кобальт-хром | PLLA | Sirolimus |
| Ultimaster | Кобальт-хром | PDLLA and PCL | Sirolimus |
Сокращения: СЛП-стент с лекарственным покрытием, PBMA-поли-n-бутил метакрилат, PHMA — полигексил метакрилат, PVA-поливинил ацетат, PVDFHFP-поли(винилиден фтор-когексафторпропилен), PDLLA-поли(d,l)-лактат, PLLA-поли-L-лактат, PVP-поливинилпирролидон.
* — после регистрации на территории Республики Казахстан
5) Тактика лечения. Тактика лечения на госпитальном этапе направлена на своевременную стратификацию риска с соблюдением сроков проведения инвазивной стратегии, назначение всех компонентов медикаментозной терапии для улучшения прогноза пациентов с ОКС без подъема сегмента ST.
Медикаментозное лечение.
- Оксигенотерапия при сатурации кислорода менее 90% или выраженной одышке (I,A).
- β-блокаторы. Раннее назначение β-блокаторов рекомендуется пациентам с симптомами ишемии при отсутствии противопоказаний. β-адреноблокаторы назначаются максимально рано при симптомах ишемии у пациентов без противопоказаний (острая СН III–IV классов по Killip) (I B).
- Нитраты. При сохранении клиники ангинозной боли, рецидивирующей стенокардии, артериальной гипертензии и/или выраженной одышке показано введение нитратов, при отсутствии противопоказаний. Внутривенное введение нитратов является более эффективным, чем сублингвальное введение нитраты для облегчения симптомов и регрессии ST депрессии. Нитраты должны вводиться под тщательным контролем АД, с титрованием дозы до купирования симптомов, при артериальной гипертензии до нормализации АД или появления побочных эффектов (головная боль или гипотензия) происходят. При отсутствии клинических показаний нитраты не должны вводиться. Перед введением нитратов необходимо убедиться в отсутствии недавнего приема ингибитора фосфодиэстеразы типа 5 из-за риска тяжелой гипотензии. Для в/в введения 10мг НТГ разводят в 100 мл физиологического раствора и начинают введение с начальной скоростью 6-8 капель в минуту до 30 в минуту под контролем АД до купирования симптомов или появления побочных эффектов. При отсутствии нитратов для внутривенного ведения используются формы нитроглицерина в таблетках 0,5 мг или в аэрозоле 0,4 мг (1доза), с повторным использованием через 3-5 мин при неэффективности и при отсутствии противопоказаний (САД<90 мм.рт.ст)(I C).
Противопоказания к применению нитратов при ОКСБПST:
- ИМ правого желудочка
- САД <90 мм.рт.ст. или снижение АД более 30 мм.рт.ст. от исходного, ЧСС<50 в мин. или ЧСС> 100 мм.рт.ст.
- Предшествующий прием ингибиторов фосфодиэстеразы типа 5 (т.е. в течение 24 часов для силденафила или варденафил и 48 ч для тадалафила).
4. Наркотические анальгетики. При интенсивном постоянном болевом синдроме возможно применение морфина (в/в или п/к) (I A).
5.Блокаторы кальциевых каналов. У больных с предполагаемой или подтвержденной вазоспастической стенокардией назначаются блокаторы кальциевых каналов и нитраты, назначения β-блокаторов в этом случае нужно избегать(IIa B).
6.Антиагрегантные препараты. Если пациент на предыдущих этапах не получил нагрузочную дозу АСК назначается в дозе 150–300 мг в не «кишечнорастворимой» форме, затем пациент получает АСК неопределенно долго в дозировке 75–100 мг 1 р/сутки в «защищенной» форме (I A).
Назначение ингибиторов Р2Y12-рецепторов тромбоцитов в дополнение к АСК рекомендуется в течение 12 месяцев, если у пациента нет противопоказаний, таких как высокий риск развития кровотечений.
В дополнение к АСК в качестве второго антиагреганта назначается:
Тикагрелор в нагрузочной дозировке 180 мг, если не получил на предыдущих этапах и поддерживающей – 90 мг 2 р/сутки рекомендуется при отсутствии противопоказаний (внутричерепное кровоизлияние в анамнезе или продолжающееся кровотечение) у всех пациентов с ОКСбпST промежуточного и высокого риска (с повышенным уровнем тропонина) вне зависимости от выбранной первоначально тактики ведения, включая больных, которым ранее назначался клопидогрел в нагрузочной дозе. Лечение клопидогрелом следует прекратить, если имеется возможность назначения тикагрелора (I A)
или
Клопидогрел в нагрузочной дозировке 300 или 600 мг, если не получил на предыдущих этапах и поддерживающей дозе 75 мг ежедневно рекомендован пациентам, которые не могут принимать тикагрелор или нуждаются в дополнительном назначении непрямых антикоагулянтов (фибрилляция предсердий) (I B).
Допускается укорочение сроков двойной дезагрегантной терапии до 3–6 мес. после ОКС с имплантированными стентами с лекарственным покрытием у пациентов с высоким риском кровотечений. При необходимости пролонгирование двойной дезагрегантной терапии более 12 мес. у отдельных категорий пациентов возможно после тщательной оценки риска ишемических событий и кровотечений.
Имеются особенности анитагрегантной терапии при сочетании ОКС и ФП. На рисунке представлена антитромботическая стратегия у пациентов с ОКСбпST и неклапанной ФП.
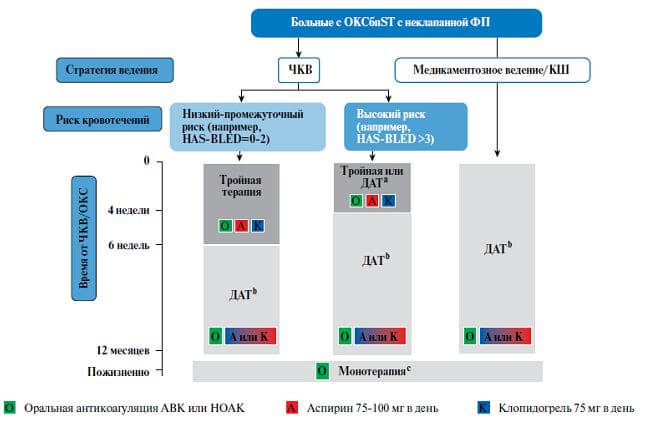
Примечание:
a — ДАТ с оральными антикоагулянтами (и клопидогрелем) может быть проведена у ограниченного числа больных(с низким риском ишемии);
b — АСК как альтернатива клопидогрелю может быть рекомендована больным при ДАТ (т. е. оральный антикоагулянт с одиночным антитромбоцитарным препаратом), c — ДАТ с оральным антикоагулянтом и антитромбоцитарным препаратом(аспирин или клопидогрел) свыше одного года может быть рекомендована пациентам с очень высоким риском коронарных событий. У больных, подвергнутых коронарному стентированию, ДАТ может быть альтернативой тройной терапии или комбинации антикоагулянтов с одиночным антитромбоцитарным препаратом при CHA2DS2-VASc=1 (мужчины) или 2 женщины).
Внутривенная антитромбоцитарная терапия (назначение ингибитора GPIIb/IIIa) должна быть рассмотрена во время ЧКВ для предотвращения угрожающих ситуаций или тромботических осложнений (IIа C).
Не рекомендуется назначение ингибитора GPIIb/IIIa пациентам с неизвестной анатомией коронарных артерий (III A).
Для пациентов, получающих тикагрелор, прием ингибиторов GPIIb/IIIa должен быть ограничен для предотвращения угрожающих ситуаций или тромботических осложнений во время ЧКВ.
Таблица 14. Дозирование ингибиторов гликопротеина IIb/IIIa у больных с нормальной и сниженной функцией почек
| Лекарство | Рекомендации | |||
| Функция почек в норме или ХБП 1-2 стадия (СКФ >60 мл/мин/1,73 м2) | 3 стадия ХБП (СКФ 30-59 мл/мин/1,73 м2) | 4 стадия ХБП (СКФ 15-29 мл/мин/1,73 м2) | 5 стадия ХБП (СКФ <15 мл/мин/1,73 м2) | |
| Этифибатид* | Болюс 180 мкг/кг в вену, инфузия 2 мкг/кг/мин | Болюс не подбирается, уменьшить скорость инфузии до 1 мкг/кг/мин, если СКФ <50 мл/мин/1,73 м2 | Не рекомендуется | Не рекомендуется |
| Тирофибан* | Болюс 25 мкг/кг или 10 мкг/кг в вену, инфузия 0,15 мкг/кг/мин | Доза не корректируется | Болюс не подбирается, уменьшить скорость до 0,05 мкг/кг/мин | Не рекомендуется |
| Абциксимаб* | Болюс 0,25 мкг/кг в вену, инфузия 0,125 мкг/кг/мин (максимум 10 мкг/мин) | Нет специальных рекомендаций по применению абсиксимаба или подбора дозы при почечной недостаточности. Требуется тщательная оценка риска кровотечений. | ||
Сокращение: ХБП — хроническая болезнь почек, СКФ — скорость клубочковой фильтрации
Антикоагулянты. Антикоагулянтная терапия назначается всем пациентам при установлении диагноза ОКС. В качестве антикоагулянтов в острой фазе ОКСбпST допустимо применение таких препаратов, как:
– фондапаринукс (п/к введение)(I B);
– низкомолекулярный гепарин (эноксапарин, в/в болюс и п/к введение)(I B);
– НФГ (должен вводиться только в/в и под контролем АЧТВ) (I B);
Фондапаринукс (2,5 мг/сут п/к) рекомендуется как препарат, имеющий оптимальный профиль эффективность/безопасность у пациентов с ОКСбпST вне зависимости от выбранной тактики лечения. При невозможности назначения фондапаринукса альтернативой для проведения антикоагулянтной терапии являются эноксапарин или НФГ.
Пациентам, получившим фондапаринукс (2,5 мг п/к в сутки), при проведении ЧКВ дополнительно вводится НФГ в/в болюс 70-85 МЕ/кг (или 50-60 МЕ/кг в случае сочетания с ингибиторами GPIIb/IIIa).
Эноксапарин назначается в дозе 1 мг/кг подкожно два раза в день или 1 мг/кг один раз в день при СКФ <30 мл/мин/1,73м2. НМГ не следует назначать пациентам с СКФ <15 мл/мин/1,73 м2.Пациентам с ОКСбпST, получившим в качестве предварительного лечения эноксапарин, никаких дополнительных введений эноксапарина во время ЧКВ не рекомендуется, если последняя подкожная инъекция вводилась <8 ч до ЧКВ, в то время как дополнительный внутривенный болюс 0,3 мг/кг рекомендуется, если последняя подкожная инъекция эноксапарина вводилась ≥8 ч до проведения ЧКВ.
НФГ назначается с учетом массы тела в виде начального болюса 60-70 МЕ/кг (максимально до 5000 МЕ) с последующей инфузией 12-15 МЕ/кг/ч до максимальной величины 1000 МЕ/ч (контроль АЧТВ, терапевтическое окно50-75 с, что соответствует уровню в 1,5-2,5 раза выше нормы).В условиях ЧКВ НФГ вводится болюсом или под контролем АЧТВ (в диапазоне 250-350 сек, или 200-250 сек, если применен ингибитор гликопротеина IIb/IIIa) или с учетом массы тела (обычно 70-100 МЕ/кг, или 50-70 МЕ/кг в комбинации с ингибитором ГП IIb/IIIa).
Бивалирудин* назначается в дозе 0,1 мг/кг внутривенно болюсно с последующим введением0,25 мг/кг/ч. Бивалирудин (0,75 мг/кг в/в болюсно с последующим введением 1,75 мг/кг/ч на протяжении 4 ч после процедуры) рекомендован как альтернатива НФГ с ингибиторы GPIIb/IIIa во время ЧКВ (I A).
НОАК. После отмены парентеральной антикоагулянтной терапии у пациентов с ОКСбпST без ишемического инсульта/ТИА в анамнезе с высоким ишемическим риском и низким риском кровотечения, получающих аспирин и клопидогрель, может быть рассмотрен прием ривароксабана 2,5 мг два раза в сутки (в течение около 1 года) (IIb B).
Ривароксабан 2,5 мг не рекомендуется у пациентов, принимающих тикагрелор, и применяется с осторожностью у пациентов >75 лет или массой тела <60 кг.
Таблица 15. Дозировка антикоагулянтов у пациентов с нормальной и нарушенной почечной функцией.
| Лекарство | Рекомендации | ||
| Функция почек в норме или ХБП 1-2 стадия (СКФ >30 мл/мин/1,73 м2) | 4 стадия ХБП (СКФ 15-29 мл/мин/1,73 м2) | 5 стадия ХБП (СКФ <15 мл/мин/1,73 м2) | |
| Нефракционированный гепарин | До коронарной ангиографии: 60-70 МЕ/кг в/в (максимально 5000 МЕ) и инфузия (12-15 МЕ/ч) (максимально 1000 МЕ), целевое АЧТВ 1,5-2,5 от контрольного • Во время ЧКВ: 70-100 МЕ/кг в/в (50-70 МЕ/кг при сочетании с ингибитором ГП IIb/IIIa) | Нет регулировки дозы | Нет регулировки дозы |
| Эноксапарин | 1 мг/кг п/к 2 раза в день | 1 мг/кг п/к 1 раз в день | Не рекомендуется |
| Фондапаринукс | 2,5 мг п/к 1 раз в день | Не рекомендуется при СКФ <20 мл/мин/1,73 м2 | Не рекомендуется |
| Бивалирудин* | 0,75 мг/кг в/в болюсно, инфузия 1,75 мг/кг/ч | Болюс не подбирается, снижение скорости инфузии до 1 мг/кг/ч | На диализе, болюс не подбирается, снижение скорости инфузии до 0,25 мг/кг/ч |
Таблица 16. Предлагаемые стратегии по сокращению риска кровотечения, связанного с ЧКВ.
| Доза антикоагулянтов должна корректироваться в зависимости от массы тела и почечной функции, особенно у женщин и пожилых |
| Предпочтителен радиальный доступ |
| Рекомендовано применение ингибиторов протонной помпы пациентам с ДАТ и средним риском желудочно-кишечных кровотечений (гастроинтестинальные язвы/кровотечения в анамнезе, антикоагулянтная терапия, хронический прием НПВП/кортикостероидов, или 2 и более среди лиц ≥65 лет, диспепсия, гастро-эзофагеальный рефлюкс, инфицирование Helicobacterpylori, хронический прием алкоголя) |
| Пациентам на пероральных антикоагулянтах: • ЧКВ проводится без прерывания приема АВК или пероральных антикоагулянтов, не являющихся АВК. • Пациентам с АВК не назначать НФГ при МНО >2,5. • Пациентам на пероральных антикоагулянтах, не являющихся АВК, независимо от времени последнего приема дополнительно вводится низкомолекулярный парентеральный антикоагулянт (эноксапарин 0,5 мг/кг в/в или НФГ 60 МЕ/кг). • Аспирин показан, но следует избегать предварительного назначения ингибиторов P2Y12. • Ингибиторы гликопротеина IIb/IIIa только для профилактики перипроцедурных осложнений. |
| Прекращение приема антикоагулянтов должно быть рассмотрено после проведения ЧКВ, если нет других показаний. |
Сокращение: ДАТ — двойная антитромбоцитарная терапия, МНО — международное нормализованное отношение, АВК — антагонисты витамина К, ЧКВ — чрескожное коронарное вмешательство, НФГ -нефракционированный гепарин.
8. Статины. Статины у пациентов с ОКСбпST должны быть назначены с первого дня поступления в стационар и необходимо продолжать на амбулаторном этапе в максимальной терапевтической дозе и продолжать пожизненно(I A).
9. ИАПФ или сартаны назначаются, если у пациента имеется снижение ФВ ЛЖ <40%, СН, артериальная гипертензия или СД с необходимостью продолжать на амбулаторном этапе (I A).
10.Антагонисты минералокортикоидных рецепторов назначаются пациентам с ОКСбпST с выявленной ФВЛЖ <35%, клиникой СН или выявленным СД при отсутствии тяжелых проявлений почечной недостаточности и гиперкалиемии (I A).
11.Ингибитор протонной помпы в комбинация с ДАТ рекомендуется у больных при высоком риске кровотечений из желудочно-кишечного тракта (язвы/кровотечения ЖКТ, прием антикоагулянтов, кортикостероидов, НПВС) или два или более из факторов риска (возраст 65 лет и старше, диспепсии, гастроэзофагеальная рефлюксная болезнь, инфекция Helicobacter Pylori, хроническое употребление алкоголя)(I B).
Перечень основных лекарственных средств:
- Нитроглицерин (раствор 0,1% для инъекций в ампулах по 10 мл, таблетка 0,0005 г; аэрозоль).
- Морфин (раствор для инъекций в ампуле 1% по 1 мл)
- Ацетилсалициловая кислота (таблетка, 500 мг)
- Кислород для ингаляций (медицинский газ)
- β-блокаторы: Метопролол (таблетка 50 мг, ампулы 1% 5,0мл) или Антикоагулянты: Фондапаринукс (шприц 0,5мл 2,5 мг) или Эноксапарин натрия (шприц 0,2 и 0,4 мл) или НФГ (5000 МЕ, флаконы).
- Тикагрелор (таблетка, 90 мг) или Клопидогрел (таблетка, 75 мг))
- Статины: Аторвастатин(таблетка 10, 20, 40 мг) или Розувастатин (таблетка 5,10, 20 мг).
- ИАПФ: Каптоприл (25, 50 мг) или Зофенаприл (таблетка 7,5, 30 мг) или Рамиприл (таблетка 5, 10 мг) и др.). При непереносимости ИАПФ назначаются сартаны: Валсартан(таблетка 40, 80, 160 мг).
- Физиологический раствор (0,9% 200 мл, флакон)
Перечень дополнительных лекарственных средств:
- Блокаторы протонной помпы (пантопрозол), но не омепразол
- Ривароксабан (таблетка 2,5, 15 мг)
- Антагонист витамина К — Варфарин(таблетка 2,5 и 5 мг)
- Антагонисты минералокортикоидных рецепторов в дозе нейрогормонального модулятора: Спироналоктон(12,5; 25, 50 мг) или Эплеренон*
- Амлодипина безилат (таблетка, 5,10 мг) при вазоспастической стенокардии
- Изоптин (ампулы 2 мл, 5 мг) или Дилтиаземпри противопоказаниях к β-блокаторам
- Амиодарон (ампулы 3 мл, 150 мг)
- Лидокаин гидрохлорид (ампулы 10% 2 мл) при отсутствии амиодарона.
- Атропина сульфат (ампулы 0,1% 1 мл).
- Добутамин* (флакон 20 мл, 250 мг; ампулы 5% 5 (концентрат для вливаний)
- Дофамин(ампулы 0,5% или 4%, 5 мл)
- Левосимендан (2,5 мг/мл, флакон 5 мл)
- Норадреналина гидротартрат* (ампулы 0,2% 1 мл)
- Адреналина гидрохлорид (ампулы 0,1% 1 мл)
- Эптифибатид* ( во время ЧКВ для предотвращения угрожающих ситуаций или тромботических осложнений).
- Бивалирудин*
- Диазепам (ампулы 2 мл-10 мг).
Таблица17. Рекомендации по периоперационному применениюантиагрегантной терапии у пациентовс ОКСбпST, нуждающихся в АКШ.
| Рекомендации | Класс | Уровень |
| Рекомендованы ингибиторы P2Y12 независимо от стратегии реваскуляризации в дополнение к аспирину с продолжительностью применения 12 месяцев в отсутствии противопоказаний, таких как повышенный риск кровотечения. | I | А |
| Группе кардиологов (Heart Team) рекомендовано оценивать индивидуальные риски ишемии и кровотечения, а также определять сроки проведения АКШ, так же, как и ДАТ. | I | С |
| Рекомендовано осуществление АКШ без задержки пациентам с гемодинамической нестабильностью, продолжающейся ишемией миокарда или очень высоким риском анатомии коронарных артерий, независимо от антиагрегантной терапии. | I | С |
| Аспирин рекомендован через 6-24 ч после АКШ в отсутствие продолжающегося кровотечения. | I | А |
| Рекомендовано продолжение приема низких доз аспирина несмотря на АКШ. | I | В |
| Стабилизированным пациентам, требующим проведение КШ и находящимся на ДАТ, должно быть рассмотрено прекращение приема тикагрелора и клопидогреля за 5 дней | IIа | В |
| Следует рассмотреть возобновление приема ингибиторов P2Y12 после АКШ, как только это станет безопасным | IIа | С |
Особенности лечения у отдельных групп пациентов
Таблица 18.Рекомендации по лечению пациентов с ОКСбпST с сахарным диабетом
| Рекомендации | Класс | Уровень |
| Контроль уровня глюкозы крови | ||
| Рекомендовано проверять всех пациентов с ОКСбпST на наличие диабета и часто мониторировать уровень глюкозы крови пациентам с установленным диабетом и гипергликемией при поступлении. | I | С |
| Сахароснижающая терапия должна быть рассмотрена пациентам с ОКС при уровне глюкозы >10 ммоль/л, с целью адаптации к сопутствующим заболеваниям, следует избегать эпизодов гипогликемии. | IIa | С |
| Менее строгий контроль глюкозы следует рассматривать как в острой фазе, так и при последующих наблюдениях у пациентов с более выраженными сердечно-сосудистыми заболеваниями, более старшего возраста, более длительным сроком диабета и с большим числом сопутствующих заболеваний. | IIa, | С |
| Антитромботическое лечение и инвазивная стратеги | ||
| Рекомендовано назначать одинаковое антитромботическое лечение как пациентам с диабетом, так и без него | I | C |
| Инвазивная стратегия имеет преимущества над неинвазивной | I | A |
| Рекомендовано мониторировать функцию почек в течение 2-3 дней после коронарной ангиографии или ЧКВ пациентам с исходной почечной недостаточностью или на метформине | I | C |
| Пациентам, подвергшимся ЧКВ, предпочтительнее установка нового поколения стентов DES, чем BMS | I | A |
| Пациентам со стабилизированной ИБС с многососудистым поражением и приемлемым хирургическим риском предпочтительнее АКШ, чем ЧКВ. | I | A |
| Пациентам со стабильным многососудистым поражением и оценкой по шкале SYNTAX ≤22 баллов должно быть рассмотрено ЧКВ как альтернатива АКШ | IIа | B |
Сокращения: BMS – голометаллический стент, DES — стент с лекарственным покрытием, КШ — коронарное шунтирование, ЧКВ — чрескожное коронарное вмешательство.
Таблица 19. Рекомендации по лечению пациентов с ОКСбпST и хронической болезнью почек
| Рекомендации | Класс | Уровень |
| Рекомендовано оценивать функцию почек по СКФ у всех пациентов | I | С |
| Рекомендовано назначать такую же антитромботическую терапию первой линии как пациентам с нормальной функцией почек, с соответствующей корректировкой дозы при наличии показаний. | I | B |
| В зависимости от степени нарушения почечной функции рекомендуется переход с парентеральной антикоагуляции на НФГ или на скорректированные дозы фондапаринукса, эноксапарина и бивалирудина, также, как и ингибиторов гликопротеина IIb/IIIa. | I | B |
| Рекомендован переход с п/к или в/в антикоагуляции на инфузию НФГ, скорректированной по АЧТВ при СКФ <30 мл/мин/1,73 м2 (для фондапаринукса при СКФ <20 мл/мин/1,73 м2). | I | C |
| Пациентам, подвергающимся инвазивной стратегии, рекомендуется гидратация изотоническим солевым раствором и применение низко или изоосмолярного контрастного вещества (в минимальном объеме). | I | A |
| Коронарная ангиография и ЧКВ рекомендованы после тщательной оценки отношения риска-польза, особенно с учетом выраженности нарушения функции почек. | I | B |
| Пациентам, подвергшимся ЧКВ, предпочтительнее установка нового поколения стентов DES, чем BMS. | I | B |
| КШ предпочтительнее, чем ЧКВ, у пациентов с многососудистым поражением с приемлемым хирургическим риском и ожидаемой продолжительностью жизни более 1 года | IIа | B |
| ЧКВ предпочтительнее, чем АКШ, у пациентов с многососудистым поражением с высоким хирургическим риском и ожидаемой продолжительностью жизни менее1 года | IIа | B |
Сокращения: АЧТВ — активированное частичное тромбопластиновое время, BMS –голометаллический стент, DES — стент с лекарственным покрытием, КШ — коронарное шунтирование, ЧКВ -чрескожное коронарное вмешательство, СКФ -скорость клубочковой фильтрации, НФГ -нефракционированный гепарин, в/в — внутривенный, п/к — подкожный.
Таблица 20. Рекомендации по лечению пациентов с ОКСбпST с острой сердечной недостаточностью.
| Рекомендации | Класс | Уровень |
| Рекомендовано проведении неотложной эхокардиографии для оценки функции ЛЖ, состояния клапанов и исключения механических осложнений. | I | С |
| Неотложная коронарография рекомендована пациентам с острой сердечной недостаточностью, со стойкими симптомами ишемии (стенокардией), отклонениями сегмента ST, кардиогенным шоком. | I | B |
| Неотложное ЧКВ рекомендовано пациентам с кардиогенным шоком при подходящей анатомии коронарных артерий. | I | B |
| Неотложное АКШ рекомендовано пациентам с кардиогенным шоком при наличии анатомии коронарных артерий, не подходящей для проведения ЧКВ. | I | B |
| Пациентам с механическими осложнениями ОКСбпST рекомендуется неотложное проведение кардиологического консилиума. | I | C |
| Установка ВАБК должна быть рассмотрена пациентам с гемодинамической нестабильностью/кардиогенным шоком в связи с механическими осложнениями. | IIb | C |
| Кратковременная механическая поддержка кровообращения может быть рассмотрена пациентам с кардиогенным шоком. | IIb | C |
| Не рекомендуется рутинное применение ВАБК пациентам с кардиогенным шоком. | III | B |
Сокращения: КШ — коронарное шунтирование, ЧКВ — чрескожное коронарное вмешательство, ВАБК — внутриаортальная баллонная контрпульсация, ОКСбпST — острый коронарный синдром без подъем сегмента ST, ЛЖ — левый желудочек.
Таблица 21. Рекомендации по лечению пациентов с ОКСбпST с фибрилляцией предсердий.
| Рекомендации | Класс | Уровень |
| Рекомендовано назначение антикоагулянтов всем пациентам при поступлении при отсутствии противопоказаний. | I | А |
| Всем пациентам с ФП и повышенным уровнем сердечного тропонина должны быть рассмотрены исследования по выявлению ишемии. | IIа | C |
| Пациенты с быстрой частотой сокращения желудочков | ||
| Электрическая кардиоверсия рекомендована пациентам с гемодинамической нестабильностью | I | С |
| Электрическая или фармакологическая кардиоверсия амиодароном рекомендованы пациентам при принятии решения о несрочном восстановлении синусового ритма (стратегия контроля ритма). Эта стратегия должна применяться пациентам с первым эпизодом ФП продолжительностью <48 ч (или пациентам в отсутствии данных за тромб в левом предсердии по данным ЧП-ЭХОКГ) или пациентам, находящимся в терапевтическом диапазоне на антикоагулянтах, по меньшей мере, 3 недели | I | С |
| При ФП у гемодинамически стабильных пациентов рекомендовано внутривенное введение β-блокаторов для снижения частого желудочкового ответа | I | C |
| Внутривенное назначение сердечных гликозидов может быть рассмотрено для контроля желудочковой частоты, если ответ на β-блокаторы не достаточен | IIb | C |
| При ФП у пациентов, не принимающих β-блокаторы и без признаков сердечной недостаточности может быть рассмотрено внутривенное назначение недигидропиридиновых антагонистов кальция (верапамила, дилтиазема) для снижения частого желудочкового ответа | IIb | C |
| Назначение антиаритмиков I класса (энкаинидина, флекаинидина) не рекомендуется | III | B |
Сокращения: ЧП-ЭХОКГ — чреспищеводная эхокардиография, ФП — фибрилляция предсердий.
Таблица 22. Рекомендации по лечению пациентов с ОКСбпST с тромбоцитопенией
| Рекомендации | Класс | Уровень |
| Рекомендуется немедленное прекращение введения ингибиторов GPIIb/IIIa и/или гепарина (НФГ, НМГ, других продуктов гепарина) в случае тромбоцитопении<100000/μл (или >50% относительно снижение по сравнению с исходным количеством тромбоцитов), произошедшей во время лечения. | I | С |
| Пациентам, находившимся на лечении ингибиторами GPIIb/IIIa, рекомендовано переливание тромбоцитов в случае большого активного кровотечения или наличия асимптомной тромбоцитопении (<100000/μл) | I | C |
| Лечение антикоагулянтами, не относящимся к гепаринам, рекомендовано в случае документированной ГИТ или подозрении на ГИТ. | I | С |
| Для профилактики ГИТ рекомендовано применение антикоагулянтов с низким риском или отсутствием ГИТ или краткий курс НФГ или НМГ | I | С |
Сокращения: GP — гликопротеин, ГИТ — гепарининдуцируемая тромбоцитопения, НМГ — низкомолекулярный гепарин, НФГ — нефракционированный гепарин.
Другие виды лечения: хирургические виды лечения по экстренным показаниям (см. соответствующий протокол по проведению кардиохирургических вмешательств).
Пациенты с однососудистым поражением коронарных артерий должны подвергнуться ЧКВ во время коронарографии. Стратегия реваскуляризации отдельного пациента с ОКСбпST с многососудистым поражением должна быть обсуждена командой специалистов (Heart Team) и основываться на клиническом состоянии, тяжести и распространенности поражения сосудов, характеристик места поражения и шкале SYNTAX (таб.23). Если коронарная анатомия не позволяет провести ЧКВ, пациенты должны быть подвергнуты неотложному КШ.
Для некоторых пациентов может быть подходящим последовательный подход, состоящий из стентирования места поражения с последующим селективным КШ при доказательстве наличия ишемии и /или ФРК не инфаркт-зависимых артерий.
Таблица 23. Рекомендации по инвазивной коронарной ангиографии и реваскуляризации у пациентов с ОКСбпST.
| Рекомендации | Класс | Уровень |
| Пациентам с многососудистым поражением рекомендовано при выборе стратегии реваскуляризации (во время КАГ проведение ЧКВ места поражения, многососудистое ЧКВ, КШ) основываться на клинической картине и сопутствующих заболеваниях, также как и на тяжести поражения (распространенность, ангиографические характеристики поражения, оценка по шкале SYNTAX) согласно локальному кардиологическому протоколу. | I | С |
| ФРК-контролируемое ЧКВ у пациентов с многососудистым поражением коронарных артерий | IIа | В |
| Пациентам, которым планируется короткий курс ДАТ (30 дней) из-за высокого риска кровотечений, предпочтительнее установка DES, чем BMS. | IIb | C |
Электронный калькулятор SYNTAX: https://rnoik.ru/syntax/syntaxscore/frameset.htm
Показания для консультации специалистов:
- консультация кардиохирурга (при многососудистых поражениях коронарных артерий, для решения вопроса о необходимости проведения коронарного шунтирования);
- консультация аритмолога (при сложных, жизнеугрожающих нарушениях ритма и проводимости; для решения вопроса о необходимости проведения РЧА, установки ЭКС, ИКД, коррекции антиаритмической терапии):
- консультация невролога (при подозрении на ОНМК и другую острую неврологическую патологию):
- консультация сосудистого хирурга (при сосудистых осложнениях);
- при необходимости консультации специалистов по профилю (пульмонолог, эндокринолог, нефролог и др.).
Показания для перевода в отделение интенсивной терапии и реанимации:
1.Непрерывнорецидивирующий болевой синдром
- Ухудшение показателей гемодинамики
- Появление осложнений (кардиогенный шок, отек легких, нарушения ритма и проводимости, кровотечение и др.).
Индикаторы эффективности лечения.
- Соблюдение временных интервалов при диагностике ОКС (регистрация и интерпретация ЭКГ в течение <10 мин).
- Соблюдение временных интервалов определения повышения и снижения уровней тропонина в соответствии с протоколом.
- Аудит своевременного проведения инвазивных вмешательств с учетом стратификации рисков (у пациентов очень высокого риска проведение КАГ менее <2 ч, высокого риска менее <24 ч, промежуточного риска в течение <72 ч, в группе низкого риска по результатам нагрузочного тестирования).
- Назначение оптимальной медикаментозной терапии в стационаре и при выписке.
- Уменьшение сроков пребывания пациента в стационаре.
- Тенденция к снижению показателей госпитальной летальности.
МЕДИЦИНСКАЯ РЕАБИЛИТАЦИЯ:
Программа сердечной реабилитации/вторичной профилактики после ОКСбпST включает.
Обеспечение приверженности пациента к медикаментозной терапии:
- прием поддерживающей дозы АСК 75 -100 мг ежедневно у всех пациентов, перенесших ОКСбпSТ неопределенно долго.
- Назначение ингибиторов Р2Y12-рецепторов тромбоцитов в дополнение к АСК рекомендуется в течение 12 месяцев, если у пациента нет противопоказаний, таких как высокий риск развития кровотечений. Тикагрелор в поддерживающей дозе – 90 мг 2 р/сут рекомендуется к назначению при отсутствии противопоказаний (внутричерепное кровоизлияние в анамнезе или продолжающееся кровотечение) у всех пациентов с ОКСбпST среднего и высокого риска (с повышенным уровнем тропонина) вне зависимости от выбранной первоначально тактики ведения, включая больных, которым ранее назначался клопидогрел в нагрузочной дозе. Лечение клопидогрелом следует прекратить, если имеется возможность назначения тикагрелора. Клопидогрел в поддерживающей дозе 75 мг ежедневно рекомендован пациентам, которые не могут принимать тикагрелор или нуждаются в дополнительном назначении непрямых антикоагулянтов (фибрилляция предсердий+ОКС). Укорочение сроков двойной дезагрегантной терапии до 3–6 мес. после ОКС с имплантированным стентом с лекарственным покрытием (DES) допускается у пациентов с высоким риском кровотечений. Пролонгирование двойной дезагрегантной терапии более 12 мес. допустимо у отдельных пациентов после тщательной оценки риска ишемических событий и кровотечений.
- Рекомендованы ингибиторы протонной помпы в комбинации с ДАТ пациентам с высоким (выше среднего) риском желудочно-кишечных кровотечений (анамнез по желудочно-кишечным язвам/кровотечениям, терапия антикоагулянтами, хронический прием НПВС/кортикостероидов, или наличие 2 и более следующих критериев: возраст≥65 лет, диспепсия, гастроэзофагеальная рефлюксная болезнь, инфицирование Helicobacter pylori, хронический прием алкоголя) (I B).
- Пациентам, получающим ингибиторы P2Y 12 и нуждающимся в проведении несрочной крупной внесердечной операции нужно отложить операцию на 5 дней при применении тикагрелора и клопидогреля, если это клинически осуществимо и, если пациент имеет высокий риск ишемических событий (IIa C). В случае, если невозможно отложить не сердечное хирургическое вмешательство или при наличии осложнений в виде кровотечения, может быть рассмотрено прекращение приема ингибиторов P2Y1 после 1 и 3 месяцев после ЧКВ с BMS и DES нового поколения, соответственно.
- Рекомендовано начинать высокоинтенсивную терапию статинами как можно раньше при отсутствии противопоказаний и продолжать ее долго (I A).
- ИАПФ рекомендованы пациентам с ФВ ЛЖ ≤40% или сердечной недостаточностью, АГ или СД при отсутствии противопоказаний. БРА являются альтернативой при непереносимости ИАПФ(I A).
- β—блокаторы рекомендованы пациентам с ФВ ЛЖ ≤40% при отсутствии противопоказаний (I A).
- Антагонисты минералокортикоидных рецепторов, рекомендованы пациентам с ФВ ЛЖ ≤35% или при наличии или сердечной недостаточности или СД после ОКСбпSТ, но в отсутствии значительной почечной дисфункции или гиперкалиемии (сывороточный креатинин <221 ммоль/л (2,5 мг/дл) для мужчин и <177 ммоль/л (2,0 мг/дл) для женщин, концентрация сывороточного калия < 5,0 ммоль/л).
- Пациентам с ЛПНП ≥70 мг/дл (≥1,8 ммоль/л), несмотря на максимально переносимую дозу статинов, должно быть рассмотрено дальнейшее снижение ЛПНП с помощью препарата, не являющегося статином (эзетимиб).
Физическая реабилитация. Аэробные физические упражнения в составе программы кардиореабилитации должны быть предложены для пациентов после ОКСбпST с необходимостью оценки риска как объема, так и мощности физической нагрузки. По возможности рекомендуются регулярные физические упражнения три или более раз в неделю продолжительностью 30 минут. Малоподвижным пациентам должно быть настоятельно рекомендовано начинать осуществление легких по интенсивности программ физических упражнений после адекватной стратификации риска, связанного с нагрузкой. Контролируемые тренировки у пациентов высокого риска.
Устранение факторов риска.
- Отказ от курения у всех пациентов рекомендовать при каждом визите, возможно назначение бупропиона и никотиновых заменителей, как специализированное лечение у всех курящих, избегать пассивное курение (I А).
- Соблюдение диеты (I А).
- Достижение целевого систолического АД<140 мм рт.ст. (II В) диастолического АД <90 мм рт.ст. (<85 мм рт.ст. у больных с диабетом (I А).
Таблица 24. Рекомендации по длительному лечению после перенесенного ОКСбпST
| Рекомендации | Класс | Уровень |
| Рекомендовано всем пациентам советовать изменения в образе жизни (включая прекращение курения, регулярные физические нагрузки, здоровое питание). | I | А |
| Рекомендовано начинать высокоинтенсивную терапию статинами как можно раньше при отсутствии противопоказаний и продолжать ее долго. | I | А |
| ИАПФ рекомендованы пациентам с ФВ ЛЖ ≤40% или сердечной недостаточностью, гипертензией или диабетом при отсутствии противопоказаний. БРА являются альтернативой при непереносимости иАПФ. | I | А |
| β-блокаторы рекомендованы пациентам с ФВ ЛЖ ≤40% при отсутствии противопоказаний. | I | А |
| Антагонисты минералокортикоидных рецепторов, предпочтительнее эплеренон, рекомендованы пациентам с ФВ ЛЖ ≤35% или при наличии или сердечной недостаточности или сахарного диабета после ОКСбпST, но в отсутствии значительной почечной дисфункции или гиперкалиемииа | I | А |
| Рекомендовано целевое диастолическое артериальное давление <90 мм рт.ст. (<85 мм рт.ст. у больных с диабетом) | I | А |
| Должно быть рассмотрено участие в хорошо организованной программе кардиореабилитации с целью изменения образа жизни и привычек и повышения приверженности к лечению. | IIa | А |
| Пациентам с ЛПНП ≥70 мг/дл (≥1,8 ммоль/л), несмотря на максимально переносимую дозу статинов, должно быть рассмотрено дальнейшее снижение ЛПНП с помощью препарата, не являющегося статиномб | IIa | В |
| Должно быть рассмотрено достижение целевого систолического артериального давления <140 мм рт.ст. | IIa | В |
Примечание:a — сывороточный креатинин<221 ммоль/л (2,5 мг/дл) для мужчин и <177 ммоль/л (2,0 мг/дл) для женщин,концентрация сывороточного калия < 5,0 ммоль/л, b — на момент завершениярекомендаций, эта рекомендация относилась только к эзетимибу.
ПАЛЛИАТИВНАЯ ПОМОЩЬ не предусмотрена
Сокращения, используемые в протоколе:
| CCS | Канадское сердечно-сосудистое общества |
| BMS | голометаллический стент |
| DES | стент с лекарственным покрытием |
| ESC/ACCF/AHA/WHF | ЕОК/АКК/АСС/ВФС |
| GPP | Наилучшая фармацевтическая практика. |
| NT-proBNP | концевая часть натрийуретического пептида |
| АВК | антагонисты витамина К |
| АГ | артериальная гипертония |
| АД | артериальное давление |
| АДФ | аденозиндифосфат |
| АКШ | аорто-коронарное шунтирование |
| АЛТ | аланинаминотрансфераза |
| АСК | ацетилсалициловая кислота |
| АТФ | аденозинтрифосфат |
| АЧТВ | активированное частичное тромбопластиновое время |
| БРА | блокаторы рецепторов ангиотнезина |
| ВАБК | внутриаортальная баллонная контрпульсация |
| ВГН | верхняя граница нормы |
| ВСС | Внезапная сердечная смерть |
| вчТ | высокочувствительный сердечный тропонин |
| ГИТ | гепарин-индуцируемая тромбоцитопения |
| ДАТ | двойная антитромбоцитарная терапия |
| ИАПФ | ингибиторы ангиотензин-превращающего фермента |
| ИКД | имплантируемый кардиовертер-дефибриллятор |
| ИМ | инфаркт миокарда |
| ИМспST | инфаркт миокарда с подъемом ST |
| ИМбпST | инфаркт миокарда без подъема ST |
| КАГ | коронароангиография |
| КШ | коронарное шунтирование |
| ЛЖ | левый желудочек |
| ЛНПГ | левая ножка пучка Гиса |
| ЛПНП | липопротеиды низкой плотности |
| МКБ | международная классификация болезней |
| МНО | международное нормализованное отношение |
| НМГ | низкомолекулярный гепарин |
| МСКТ | мультиспиральная компьютерная томография |
| НОАК | новые оральные антикоагулянты |
| НПВП | нестероидные противовоспалительные препараты |
| НС | нестабильная стенокардия |
| НФГ | нефракционированный гепарин |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ОКС | острый коронарный синдром |
| ОКСспST | острый коронарный синдром c подъемом сегмента ST |
| ОКСбпST | острый коронарный синдром без подъема сегмента ST |
| ОНМК | острое нарушение мозгового кровообращения |
| ОСН | острая сердечная недостаточность |
| ПГТТ | пероральный глюкозо-толерантный тест |
| РКИ | рандомизированное контролируемое исследование |
| РЧА | радиочастотная аблация |
| САД | систолическое артериальное давление |
| СД | сахарный диабет |
| СКФ | скорость клубочковой фильтрации |
| СЛП | стент с лекарственным покрытием |
| СМ ЭКГ | суточное мониторирование артериального давления |
| СН | сердечная недостаточность |
| ТЭЛА | тромбоэмболия легочных артерий |
| ФВ ЛЖ | фракция выброса левого желудочка |
| ФГДС | фиброгастродуоденоскопия |
| ФК | функциональный класс |
| ФРК | фракционный резерв кровотока |
| ФП | фибрилляция предсердий |
| ХБП | хроническая болезнь почек |
| ЧКВ | чрескожное коронарное вмешательство |
| ЧП-ЭХОКГ | чреспищеводная эхокардиография |
| ЧСС | частота сердечных сокращений |
| ЭКГ | электрокардиограмма |
| ЭКС | электрокардиостимуляция |
| ЭхоКГ | эхокардиография |
Список разработчиков протокола с указанием квалификационных данных:
| Ф.И.О. | Должность, место работы, ученая степень |
| Абсеитова Сауле Раимбековна | доктор медицинских наук, ассоциированный профессор, главный внештатный кардиолог МЗСР РК, главный научный сотрудник АО «Национальный научный медицинский центр». |
| Жусупова Гульнар Каирбековна | доктор медицинских наук, ассоциированный профессор, заведующая кафедрой внутренних болезней факультета непрерывного профессионального развития и дополнительного образования АО «Медицинский университет Астана». |
| Имантаева Гульнара Мухамедьяровна | кандидат медицинских наук, ассоциированный профессор, кафедры кардиологии АО «Казахский медицинский университет непрерывного образования». |
| Калиева Шолпан Сабатаевна | кандидат медицинских наук, заведующая кафедрой клинической фармакологии и доказательной медицины, клинический фармаколог РГП на ПХВ «Карагандинский государственный медицинский университет». |
| Загоруля Наталья Леонидовна | магистрант, ассистент кафедры внутренних болезней №2 АО «Медицинский университет Астана». |
Указание на отсутствие конфликта интересов: нет.
Список рецензентов: Васил Вельчев –MD, PhD, президент Болгарского общества кардиологов, член Американской коллегии кардиологов. Клиника кардиологии, Госпиталь университета Святой Анны, Болгария.
Список использованной литературы:
- Третье универсальное определение инфаркта миокарда – 2012;
- Рекомендации Европейского общества кардиологов по ведению пациентов с острым коронарным синдромом без стойкого подъема ST — 2015;
- Рекомендации Американского колледжа кардиологов/Американской ассоциации сердца по ведению пациентов с нестабильной стенокардией и инфарктом миокарда без подъема ST – 2012;
- Рекомендации по стабильной стенокардии напряжения Европейского общества кардиологов – 2013;
- Рекомендации по реваскуляризации миокарда. Европейское общество кардиологов – 2014;
- Рекомендации Американского колледжа кардиологов/Американской ассоциации сердца по продолжительности двойной антитромбоцитарной терапии у пациентов с коронарной болезнью сердца – 2016.
Скачать протокол в формате pdf
